Zahnkrams Teil 5: OP-Techniken, (i/A-)RPF-, (A-)PRGF-Verfahren aus Eigenblut, „richtige“ Zahn-Extraktion (Odontosektion), NICO/FDOK Entfernungs- & Implantologie-Hinweise

(i/A-)PRF, PRP, (A-)PRGF: Zentrifugierung des Blutes. Lizenz: CC-NC-ND 4.0. Autoren: Önder Solakoglu et al.
In diesem Teil der Zahnkrams-Serie geht es um (modernere) OP-Techniken wie PRF/PRGF und Ozon-Sterilisation machen kann.
Zudem berichte ich kurz über eine bessere Variante der Zahn-Extraktion als den Zahn mit aller Gewalt als komplettes Teil aus dem Kiefer „heraus zu würgen“. Diese ungemütliche und Kieferkamm-Zerstörende „Technik“ ist leider immer noch Standard und ich kenne sie zur Genüge. Dass es auch viel, viel besser, unblutiger, mit weniger Schmerzen und weniger Zerstörung geht, das habe ich leider (auch) erst später in meinem Leben kennengelernt.
Die Top 3 der wichtigsten Dinge in diesem Artikel
- PRF/PRGF-Verfahren nutzen autologes Plasma und Biomembranen aus Eigenblut
Dies um die Heilung zu beschleunigen – ohne Gefahr einer Immunreaktion durch Fremdstoffe - Die Odontosektion ist ein Verfahren bei dem ein Zahn zerteilt und in Segmenten gezogen wird
Das ist speziell bei Weissheitszähnen bzw. Zähnen mit mehreren Wurzeln deutlich schonender! - Ozon ist unverzichtbar vor dem setzten von Implantaten und der Entfernung von NICO/FDOK
Ein guter Zahnarzt sollte dies zwingend beherrschen und nutzen!
Für den biologischen Zahnarzt mag das folgende absolut selbstverständlich sein, der Patient, der mit dieser Thematik das erste Mal konfrontiert ist, „blickt“ da jedoch in der Regel nicht durch. Viele traditionelle oder konventionelle Zahnärzte werden jedoch von den folgenden Begriffen weniger gehört haben bzw. es als „nicht nötig“ abtun – aus meiner Sicht, weil sie es nicht anbieten können.
Folgende Themen und Aspekte welche ich kurz vorstellen, mit dem Ziel etwas Orientierung bei Begriffen und Möglichkeiten der aktuellen Zahnmedizin zu geben:
- i-PRF, A-PRF+, PRP, (A-)PRGF-Verfahren – Was ist was, was „besser“ und wofür?
- Die „Bessere“ Zahnextraktion: Odontosektion
- Zahnextraktion Nr 2: Das Tissue Master Concept (TMC) für die Erhaltung des Alveolarkamms
- NICO/FDOK entfernen: Ein paar Hinweise
- Implantologie: Ein paar Hinweise
Am Ende des Artikels folgt mein übliches Fazit.
Tipp: Hier geht es zur Übersichtsseite für die “Zahnkrams”-Serie.
Inhaltsverzeichnis für den Schnellzugriff
i-PRF, A-PRF+, PRP, (A-)PRGF-Verfahren – Was ist was, was „besser“ und wofür?

PRGF: Vorbereitung der Fibrin-Membran. Lizenz: CC-NC-ND 4.0. Autoren: Önder Solakoglu et al.
Grundsätzlich geht es darum, das Blut vom Patenten zu zentrifugieren, um damit die verschiedenen Bestandteile zu trennen. Ziel ist die Nutzung des (autologen) Plasmas, das reich an Wachstumsfaktoren ist. Zudem ist auch die Nutzung von Fibrinogen gewünscht, welches mit (PRGF) oder ohne (PRF) Zugabe von Calciumchlorid (CaCl₂) oder Thrombin polymerisiert werden.
Die „PRF“-Anwendungen sind vielfältig und können alles rund um den Knochenaufbau nach CAP/Zysten, Zahn oder NICO-Entfernung, die Implantologie, die Sinusbodenaugmentation, parodontale Regeneration und mehr umfassen. [1] Es gibt sogar eine S3-Leitlinie [10], was bedeutet, dass das PRF-Verfahren in der Zahnmedizin inzwischen im „Mainstream“ angekommen ist. Wenn ein Zahnarzt dies nicht beherrscht und fallspezifisch anbieten kann, dann praktiziert dieser noch in der „Steinzeit“ herum. Dies ist zumindest meine Sichtweise.
Hier nun die Chronologie der Verfahren um aus dem Abkürzungs-Salt Sinn zu machen:
- PRP (Platelet-Rich Plasma): ist ein konzentriertes Blutplasma, das eine hohe Anzahl von Blutplättchen (Thrombozyten) enthält. Es wird aus dem Blut des Patienten gewonnen und enthält Wachstumsfaktoren, die die Heilung und Geweberegeneration fördern.
- PRGF (Plasma Rich in Growth Factors): ist eine spezifische Form von PRP, die besonders reich an Wachstumsfaktoren ist. Es wird oft in der regenerativen Medizin verwendet, um die Heilung von Geweben zu unterstützen.
- A-PRGF (Activated Plasma Rich in Growth Factors): ist PRGF, das durch die Zugabe von Aktivatoren wie Calciumchlorid oder Thrombin aktiviert wurde, um die Freisetzung von Wachstumsfaktoren zu fördern und die Bildung eines Fibrin-Netzwerks zu ermöglichen.
- PRF (Platelet-Rich Fibrin): Platelet-Rich Fibrin ist eine Weiterentwicklung von PRP. Es ist eine Fibrinmatrix, die reich an Thrombozyten und Wachstumsfaktoren ist und ohne die Verwendung von Antikoagulanzien gewonnen wird. PRF bildet eine langsam freisetzende Matrix, die die Wundheilung unterstützt.
- i-PRF (Injectable Platelet-Rich Fibrin): ist eine flüssige Form von PRF, die durch eine niedrigere Zentrifugationsgeschwindigkeit und kürzere Zentrifugationszeit hergestellt wird. Es kann in Gewebe injiziert werden und wird verwendet, um die Heilung zu fördern und die Geweberegeneration zu unterstützen.
- A-PRF+ (Advanced Platelet-Rich Fibrin Plus): ist eine Weiterentwicklung von PRF, die durch ein modifiziertes Zentrifugationsprotokoll hergestellt wird, um eine noch höhere Konzentration an Wachstumsfaktoren und eine verbesserte Matrixstruktur zu erhalten. Es bietet eine verbesserte Unterstützung für die Wundheilung und Geweberegeneration.
PRF ist dabei etwas neuer [3], (A-)PRGF etwas älter und länger erprobt [1][5]. Was nun besser oder der Weisheit letzter Schluss ist, kann ich nicht sagen. In jedem Fall habe ich irgendwie „gefühlte Vorsicht“ mit der Zugabe von Calciumchlorid (CaCl₂) oder Thrombin beim PRGF-Verfahren für die oben gezeigten Fibrin-Membrane, wobei die Forschungsdaten wohl gut sind.
Die (über?) „vorsichtige“ Frau Grube, DMD, IMD ist vorsichtig in Bezug auf die pauschale bzw. (zu) allgemeine Verwendung dieser Verfahrens, da nach Ihrer Einschätzung auch die nicht verwendeten Teile des Blutes sicherlich eine Aufgabe bei der Wundheilung haben (mögen). Dr. J. Tennant (Healing is Voltage) [9] hat dieses Verfahren jedoch schon vor 10 Jahren extrem positiv erwähnt und wies darauf hin, das ohne Ozon und PRGF der langfristige Heilungserfolg nicht da sei und es (in der überwiegenden Regel) nach 2-3 Jahren wieder zu neuen Infektionen bzw. NICO kommen kann!
Ich selber sehe PR(G)F & Co. als Möglichkeit, große und kleine Lücken im Kieferknochen, u.a. nach NICO-Entfernung, sowie beim Setzten von Implantaten, bei Bedarf effizient mit eigenem Biomaterial (oder einer Matrix) zu füllen, um eine Wundheilung sowie Regeneration potentiell zu fördern.
Generell wird durch das Zentrifugieren des Blutes Plasma von roten Blutzellen (Erythrozyten) getrennt. Zwischen Plasma und roten Blutkörperchen bildet sich dabei eine dünne Schicht, die „Buffy-Coat“ (BC) genannt wird, und aus Leukozyten besteht. je nach Drehzahl und Dauer der Zentrifugierung erhält man etwas anderes. Nachfolgend ein Überblick in Bezug auf die PRF-Verfahren [3]:
| Protokoll | Umdrehungen pro Minute (UpM) | Relative Zentrifugalkraft (RCF) | Zeit | Indikation |
|---|---|---|---|---|
| Solides PRF (A-PRF+) | 1300 | 208 xg | 8 | Socket Preservation, Sinusliftaugmentation, Rezessionsdeckung, Wundbrand der Entnahmestelle, Kombination mit KEM |
| Flüssiges PRF (i-PRF) | 700 | 60 xg | 3 | PAR-Therapie, Kombination mit kollagenbasierten Biomaterialien, Kombination mit KEM |
| Gleichzeitige Herstellung des soliden und flüssigen PRF „sticky bone“ | 1200 | 177 xg | 8 | Komplexe Augmentationen |
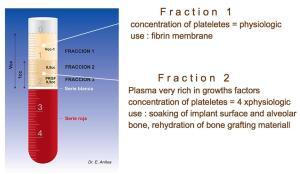
PRGF: Zusammensetzung des Blutes. Lizenz: CC-NC-ND 4.0. Autoren: Önder Solakoglu et al.
Beim PRGF-Verfahren muss man die oberen zwei Fraktionen (Schichten) im Röhrchen pipettieren:
- Die oberflächlichere Fraktion 1 (F1), die als wachstumsfaktorarmes Plasma (PPGF) bezeichnet wird, jedoch meist nicht verwendet.
- Die Fraktion 2 (F2) ist der Teil zwischen Teil1 und dem „Buffy Coat“ (BC) und enthält das wachstumsfaktorreiches Plasma (PRGF), etwa dreimal höher als das normale Blut.
Durch Zugabe einer 10 %igen Calciumchloridlösung wird das Fibrinogen in F2 polymerisiert und (im Inkubator bei 37 Grad) zu Fibrin (Membranen) bzw. PRGF-Gel. Anwendungen sind u.a.: [1]
- Das PRGF-Gel kann z.B. direkt auf die Implantatstelle aufgetragen werden, um die Heilung des umgebenden Gewebes zu unterstützen.
- Die Fibrin-Membranen sind bioresorbierbar und können in der Implantologie oder als Barrieremembran bei gesteuerter Geweberegeneration (GTR) verwendet werden. Sie bieten eine strukturelle Unterstützung und fördern gleichzeitig die Regeneration des darunterliegenden Gewebes.
- Flüssige PRGF kann direkt in chirurgische Wunden oder um Implantate injiziert werden. Es wirkt nach aktuellem Forschungsstand entzündungshemmend und unterstützt die Heilung durch die Freisetzung von Wachstumsfaktoren, welche Zellproliferation und Differenzierung fördern.
Da das Plasma vom eigenen Blut des Patienten stammt, ist das Risiko von Immunreaktionen oder Übertragungen von Krankheiten minimiert. Dies setzt natürlich die korrekte Vorbereitung und Anwendung der jeweiligen Verfahren sowie spezielle Ausrüstung und Fachwissen voraus.
Was nun aktuell ist, was der jeweilige Zahnarzt macht, was ihr machen lassen wollt, etc. müsst ihr mit dem jeweiligen Zahnarzt besprechen. Meiner hat glaube ich A-PRF verwendet, was mir nach meiner Übersicht sinnvoll ausschaut und keine „Aktivatoren“ verwendet, welche nur wieder körperfremdes Material darstellen. Die Entwicklung scheint in diesem Gebiet noch dynamisch zu sein und Erfahrungswerte bei der (angemessenen) Nutzung der Verfahren scheinen mir extrem wichtig.
Ganz klar: Die Assistenz bei der Zahn-OP muss in diesem Falle gut ausgebildet sein. Auch das richtige Blutabnehmen in der Zahnarztpraxis will gelernt sein! Das sind alles keine Dinge „die vom Himmel fallen“ oder mal eben gelernt und in den Praxisalltag integriert sind. Das ist Teamarbeit!
Ach ja: Die Zentrifuge für die Bereitung des Blutes sollte Optimalerweise eine von Hettich sein (Made in Germany), z.B. EBA-200, teils auch unter anderen Namen vertrieben. Intraspin, vertrieben von Camlog Implants, ist z.B. auch nur ein Hettich-Zentrifuge. Viele Zentrifugen kommen (umgelabelt) aus China, haben dann aber teils Probleme, u.a. wenn die Drehzahl nicht perfekt konstant geregelt ist, oder einfach keine Zulassung mehr, weil die Anforderungen an die MDR-Klasse 2b nicht (mehr) erfüllt sind. Auch die Glasröhrchen müssten MDR entsprechen, wobei sicherlich oft nur VDR-Röhrchen (Labor-Blutabnahme) benutzt werden, was mir in der Praxis jedoch untergeordnet erscheint.
Die „Bessere“ Zahnextraktion: Odontosektion
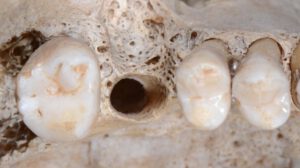
Kiefer-Foto mit Zahn. Die Knochenstruktur ist extrem schwammartig porös und die Alveolenwände sind nach Zahnextraktion manchmal nur 0,3mm stark. Foto: Stefan
Diese Art der Zahnextraktion betrifft speziell Weisheits- und Backenzähne, also große Zähne mit mehreren Wurzeln. Ziel der Methode ist es, den Zahn in einzelnen (Wurzel-) Segmenten anstatt als ganzes zu ziehen und dabei die dünnen Alveolenwände und den Kiefer zu schonen. In Kurzversion in Bezug auf Zähne mit 2+ Wurzeln:
- Gut: Zerteilen von Zähnen (-> Krone „weg“, einschneiden / zerteilen) um diese dann in 3-4 Teilen aus dem Fach zu holen, mit minimaler Belastung der umliegenden Bereiche bzw. der Knochenstruktur.
- Schlecht: Hauruck-Methode – also den Zahn mit mehreren Wurzeln (ggf. mit viel Gewürge) als Ganzes ziehen.
Zudem: Paradontales Ligament entfernen, Ggf. noch Extraktionswunde ausbohren bis hellrotes Blut einströmt. Coagulum aufbauen lassen, dann erst tamponieren und ev. verschließen -> wegen NICO/FDOK, welche sich ansonsten bilden können.
Odontosektion im Detail:
- Kronensektion: Die Krone des Zahns wird entfernt, um den Zugang zum Wurzelbereich zu erleichtern.
- Zerteilung: Der Zahn wird in mehrere Teile geschnitten, meist entlang der Wurzeln.
- Entfernung: Die einzelnen Teile des Zahns mittels Luxation in Richtung „in die Kavität“ (-> Implosionstechnik). Die Teile werden nacheinander entfernt.
- Luxation bezeichnet die gezielte Bewegung eines Zahns oder Zahnteils, um ihn aus seiner Verankerung im Kiefer zu lösen.
- Implosionstechnik bezeichnet in der Zahnextraktion eine Methode, bei der die Kronenfragmente des Zahns nicht nach außen, sondern nach innen (in die Kavität) bewegt werden.
Vorteile:
- Schonung des Kieferknochens bzw. des Zahnfaches (Alveole).
- Geringeres Trauma, kann die Heilungszeit verkürzen.
- Besserer Zugang: Besonders bei impaktierten oder unregelmäßig geformten Zähnen kann eine zerteilte Entfernung den Zugang verbessern und Komplikationen reduzieren.
Nachteile: Die Prozedur ist technisch anspruchsvoller und erfordert einen Chirurgen. Zudem kann die Odontosektion länger dauern als eine „herkömmliche“ Extraktion.
Ich denke, das alles was die „Würgetechnik“ bei der Extraktion vermeidet gut ist. Ein kaputter bzw. malträtierter Alveolarkamm ist ungut, speziell wenn da noch mal ein Implantat gesetzt werden soll.
Zahnextraktion Nr. 2: Das Tissue Master Concept (TMC) für die Erhaltung des Alveolarkamms
Ist bei mir nicht gemacht wurden, mein „Insider“ Stefan wies mich jedoch darauf hin: Das TMC von Stefan Neumeyer [8]. Und nein, mein „Insider“ ist nicht ‚der‘ Neumeyer. Was es wirklich taugt kann ich nicht sagen, weil ich selber nicht tiefer recherchiert habe. Insofern ist dies als konstruktive Anmerkung zu verstehen.
Das Verfahren erklärt sich für normale Menschen folgend: Die Zahnwurzel wird bei diesem Verfahren durch Gummibänder kontrolliert extrudiert (-> gezogen), um den Kieferknochen, der einen Zahn umgibt (den sogenannten „Alveolarkamm“), nach einer Zahnextraktion oder bei Zahnproblemen zu erhalten. Bilder gibt es unter [8] dem verlinkten PDF.
Allerdings kann mit diesem Verfahren auch ein Zahl „Teilangehoben“ werden (->„Extrusion“), was bedeutet, einen Zahn oder Teil eines Zahns vorsichtig aus seiner Position herauszuziehen, und später eine „Replantation“ (-> das Wiedereinsetzen eines Zahns) durchzuführen. So können Zähne:
- mit Zahnfleischerkrankungen behandelt werden, welche z.B. durch eine Zahnfleischerkrankung (Parodontitis) beschädigt sind. Hier wird der Zahn etwas nach oben gezogen, um den geschädigten Bereich zu reparieren und den Zahn zu retten.
- Bei entzündlichen Herden, wenn der Zahn tief im Kiefer entzündet ist und das Zahnfleisch an der Oberfläche noch gesund aussieht. Hier kann der Zahn extrudiert (hochgezogen), dann entfernt und anschließend wieder eingesetzt werden (Replantation).
Der Vorteil dieser Methoden ist, dass durch die Replantation theoretisch eine (vollständige) Heilung des Kieferknochens unterstützt wird, wobei es hier natürlich auch Risiken gibt, wie jedoch besser als ein direkter Zahnverlust sein dürften.
NICO/FDOK entfernen: Ein paar Hinweise
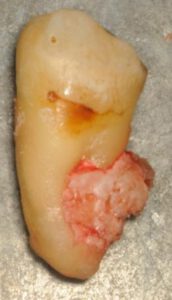
Weisheitszahn : Das Nicogewebe sitzt in der Ankylosierung (Verwachsung mit dem Alveolarknochen). Foto: Stefan
Nicht alle NICOs (Neuralgia-Inducing Cavitational Osteonecrosis) und FDOKs (Fettig-Degenerativen Osteolysen im Kieferknochen) sind immer auf einem DVT erkennbar. Nur mit dem Multislice-(Dental-)CT geht das einigermaßen sicher, wie ich es in Verweis auf Dr. Mutter in Teil 1 bereits ausführlich ausgeführt hatte. Dennoch wird für die meisten ein DVT reichen oder ausreichend sein müssen, da die CT-Geräte aufgrund der Kosten eher Kliniken vorbehalten sind und es oft lange Wartezeiten bis zum Termin gibt. Zudem muss der Mensch, der die Daten auswertet, kompetent sein – und da wird die „Luft sehr dünn“. In der Praxis ist das, was dann zum Vorschein kommt, oft noch einmal eine andere Baustelle, denn die NICO/FDOK sind meist größer als vermutet. Das schreibe ich nicht nur so, sondern weiß es aus eigener Erfahrung.
Zur Entfernung selber kann ich hier nur wenig schreiben, außer, das der Zahnarzt / Chirurg sein Handwerk verstehen sollte. Wie das aussieht, zeigt z.B. ein Video vom Pionier bei den NICO/FDOK von Dr. Dr. Lechner [7]. In wie weit ggf. andere das Vorgehen inzwischen optimiert haben, weiß ich nicht. Lechner war zumindest der Pionier in Deutschland.
Bei mir war alles „unspektakulär“, die Schmerzen danach einmal fast nichts und das andere mal „etwas“. Schmerzmittel hatte ich nicht genommen bzw. nicht gebraucht – bei keiner einzigen OP meines weitgehend „biologisch“ arbeitenden Zahnarztes. Natürlich habe ich das gemacht, was ich in Teil 4 beschrieben habe.
Zur Vollständigkeit hier noch eine Auflistung der groben Schritte bei einer NICO/FDOK-OP
Elementar wichtig nach Levy [4] ist, dass vorher die Stelle, an der das Implantat gesetzt wird, von jeglichem Rest an infiziertem Knochen und Gewebe gereinigt werden muss. Der Zahn-Sockel muss wirklich ausgekratzt und dann mit Ozon desinfiziert werden.
Wenn, dann würde ich selber ein Implantat direkt nach der Extraktion des Zahns setzten lassen um den Knochenabbau zu verringern. Aus der aktuellen Studienlage zeigen sich dadurch nach Levy [4] keine Nachteile im Vergleich zu dem „konventionellen“ Vorgehen. Ich selber habe es mehrfach so machen lassen – alles gut gelaufen!
Mein Kontakt Stefan merkt noch an, dass (Keramik-) Direktimplantate dort, wo ein großer Entzündungsherd war, teils schief gehen – auch wenn alles mit Ozon desinfiziert wurde und das Zahnfach sehr gut ausgeräumt bzw. gesäubert war. Das würde für mich auch Sinn machen, weil das Umfeld um die Entzündung „mit der Entzündung beschäftigt ist“ und dann nicht sofort mit der Osseointegration. Ggf. hilft in einem solchen Fall der ICES – Vorher & nachher. Das wäre natürlich experimentell, aber für mich selber eine valide Strategie, die ich selber ausprobieren würde.
Bei mir wurde ein Implantat direkt in ein Zahnfach gesetzt, wo vorher ein Zahn mit apikaler Parodontitis war. Ist alles gut gelaufen. Der Boden des Faches wurde, soweit ich mich erinnere, mit A-PRF Material (auf-)gefüllt und natürlich ausgekratzt und desinfiziert. Zudem ergänze ich natürlich entsprechendes, wie in Teil 4 aufgeführt, großzügig.
Optional kann nach Stefan auch autologes Knochenmaterial, das während des Bohrens des Implantatbettes anfällt, gesammelt und später bei Nutzung von PR(G)F für den Knochenaufbau verwendet werden.
Ansonsten gilt das, was ich schon in Teil 2 geschrieben habe. Bei den Implantaten keine „Experimente“: SDS bzw. Z-Systems Bonelevel.
Mein Fazit
Auch bei meiner Zahn-Odyssee ist nicht immer alles „glatt“ gelaufen. Wichtig war mir jedoch, das am Ende alles im „Ziel“ war. Die vorgestellten Techniken können jedoch dazu beitragen, das es weniger Komplikationen gibt.
Wichtig ist: Der Chirurg & Team müssen „Tip-Top“ sein und auch unter Stress und wenn Dinge nicht so laufen wie sie sollen die Nerven bewahren und flexibel umdisponieren können. Dinge gehen „schief“. Wichtig ist, was passiert wenn es schief geht bzw. anders als geplant läuft. Ärger, Aufregung und Schuldzuweisungen lösen keine Probleme. In solchen Fällen zeigt sich wie gut ein Zahnarzt/Chirurg wirklich ist. Mit ist bei meiner Zahn-Odyssee jedenfalls klar geworden, das ein Top Zahnarzt bzw. Zahn-Chirurg ein Beruf ist, der extrem viel verlangt – fachlich, technisch, handwerklich und auch von der Bereitschaft her das wirtschaftliche Risiko einer Praxis zu tragen.
Links / Quellen
- [1] The use of plasma rich in growth factors (PRGF) in guided tissue regeneration and guided bone regeneration. A review of histological, immunohistochemical, histomorphometrical, radiological and clinical results in humans, Önder Solakoglu et at., Annals of Anatomy – Anatomischer Anzeiger, Volume 231, September 2020, 151528, doi: 10.1016/j.aanat.2020.151528
- [2] Minimalinvasive Entfernung von verlagerten unteren Weisheitszähnen, Prof. Dr. Dr. Wilfried Engelke, Oralchirurgie Journal, ZWP Online, 05.09.2011
- [3] PRF-Konzept: Einfach und effektiv – Interview mit Prof. Ghanaati, Anne Barfus, Dental Magazin, 22.01.2019
- [4] Hidden Epidemic, Thomas E. Levy, MD, JD, Medfox Publishing, 2017
- [5] Plasma rich in growth factors (PRGF) for the promotion of bone cell proliferation and tissue regeneration, Matteo Brucoli et al., Oral and Maxillofacial Surgery 22(4–5), 9/2018, DOI:10.1007/s10006-018-0712-z
- [6] Mercury, Root Canals And Implants – Oh My! – Blanche Grube, DMD, IMD, WAP Conference 2023
- [7] LIVE-OP Sanierung eines Entzündungsherdes: Burnout, Praxis Dr. Lechner, 14.4.2022
- [8] The Tissue Master Concept (TMC): innovations for alveolar ridge preservation., Neumeyer, Stefan. The international journal of esthetic dentistry 12 2 (2017): 246-257 . (PDF)
- [9] Jerry Tennant, MD: Healing is Voltage: The Dental Connection, IAOMT 2014, 2014
- [10] S3-Leitlinie Einsatz von Platelet rich Fibrin (PRF) in der dentalen Implantologie, AMF Online, 2022
Der Rest dieses Beitrages ist nur für eingeloggte Freunde des Blogs einsehbar. Bitte logge Dich ein, oder schaue unter dem Menüpunkt 'Freunde des Blogs' für weitere Informationen wenn ein ernsthaftes Interesse besteht hier weiter zu lesen.










Neuste Kommentare