Vitamin K2 Teil 2: Calcium-Stoffwechsel, Interaktion mit Vitamin A & D, MK4 oder MK7?, Blutwerte, etwas zu Hochdosis-MK4 sowie Interaktionen mit Blutverdünnern

Natto – die beste Quelle für Vitamin K2 MK7. Bild: Pixabay
In meinem ersten Teil zu Vitamin K ging es um die Grundlagen sowie ersten Überlegungen zur Dosierung von Vitamin K2. In diesem Teil möchte ich ein paar weitere Themen vertiefen, unter anderem was Vitamin K2 ‘genauer’ macht – speziell im Kontext Knochenaufbau, Osteoporose und Gesundheit von Herz- und Blutgefäßen. Insofern möchte ich hier folgendes vertiefen:
- Vorab etwas zu Osteoblasten, Osteoklasten, den Arterien, Cholesterin & Vitamin C
- Die Kernfunktion von Vitamin K: Die Carboxylase abhängiger Proteine,
- also Osteocalcin (OC), Matrix Gla Protein (MGP) und Gla-Rich Protein (GLP)
- Ganz wichtig: Vitamin K wirkt zusammen mit Vitamin A & D
- Interaktionen, Sicherheit und Seiteneffekte von Hochdosis Vitamin K2
- Blutverdünner und K2 – Aufpassen oder egal (VKA, NOAK, DOAK)?
- All-trans, MK7, MK4, aus Natto oder organischer Synthese – Was ist was und was ist besser?
- Hochdosis K2 MK-4 bei Knochenbrüchen und Karies – doch besser als MK-7?
- Vitamin K, speziell MK4, Gas6, Entzündungen, Immunsystem und die Gehirnfunktion
- Tips zur Supplementen, Optimierung der Einnahme und der Lagerung
- Blutwerte, Osteocalcin-Messung, Knochendichte & Co.
- Vitamin K2, die Mitochondrien und der oxidative Stress
Es folgt dann mein übliches Fazit am Ende des Artikels.
Hinweis: Bitte auch in meine Übersichtsseite zu Vitamin A-D-K reinschauen – es lohnt sich!
Inhaltsverzeichnis für den Schnellzugriff
Vorab etwas zu Osteoblasten, Osteoklasten, den Arterien, Cholesterin & Vitamin C
Bevor ich mich hier in den Untiefen von Fachausdrücken verliere, deren Bedeutung ich selber nur Schritt für Schritt erlernt habe, möchte ich diese und ein paar Konzepte kurz Einführen. Vorab: Grundsätzlich ist K2 für den Calcium-Stoffwechsel elementar wichtig, meint: Die Kochen, die Zähne & Co.
Dazu ist es wichtig zu wissen, das Knochengewebe durch einen Prozess, der ‘Remodeling’ genannt wird, ständig verändert und damit erhalten wird. Dies geschieht dank der Wirkung von Zellen, die als Osteoblasten und Osteoklasten bekannt sind [2]:
- Osteoblasten sind die knochenaufbauenden Zellen (-> Gedankenstütze: ‘b’ für Bauen).
- Ihr Ursprung ist Knochenmark und Sie sind wichtig für die Mineralisierung der Knochenmatrix (-> Calciumablagerung).
- Sie sind auch für den Erhalt und die Stärkung des vorhandenen Knochens von entscheidender Bedeutung.
- Osteoklasten hingegen sind Zellen, die den Knochenabbau unterstützen (-> Gedankenstütze: ‘k’ für Kaputt).
- Das Wort ‘Osteoklast’ kommt aus dem griechischen: Osteon (Knochen) und klastos (gebrochen).
- Der Abbauprozess wird als Knochenresorption bezeichnet, was wichtig ist um geschädigten Knochen zu entfernen.
Zusammen mit Osteoblasten eliminieren Osteoklasten Schwachstellen und reparieren Risse und Frakturen – um die Knochen stark und gesund zu erhalten. So ist ein gesundes Gleichgewicht zwischen der Wirkung von Osteoklasten und Osteoblasten für die Vorbeugung von Osteoporose von wesentlicher Bedeutung.
In Bezug auf die Arterien bzw. Blutgefäße ist das K2 insofern wichtig, als das es eine Calcium-Einlagerung dort verhindert bzw. mildert [2][3][25]. Diese kommt deswegen zustande, weil sich dort, durch einen fokalen (-> lokalen) Vitamin C-Mangel (-> Skorbut) verursacht, die Collagen-Struktur der Blutgefäße ändert (bzw. auflöst) und es infolge dessen (als ‘Kitt’) zur Einlagerung von Calcium und Cholesterin vorwiegend in den Arterien kommt [3][4]. Das ist zwar sehr vereinfachend zusammengefasst – aber in den Grundzügen stimmig. Insofern ist hier der Mangel an Vitamin C der treibende Faktor – und das K2 mindert dann Schäden beim (verzweifelten) Versuch des Körpers die Schäden, welche durch den Vitamin C-Mangel in den Arterien entstehen, zu ‘kitten’. Über genau das schreibt aber faktisch kaum jemand außer Levy [3][4].
Die Kernfunktion von Vitamin K: Die Carboxylase abhängiger Proteine (OC, MGP, GRP)
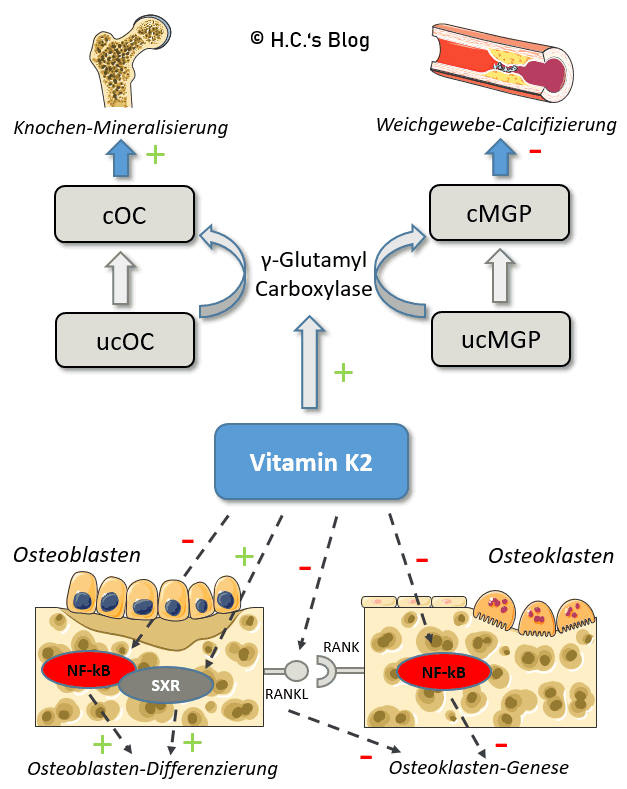
Vitamin K2 und der Calcium-Stoffwechsel. ucOC: untercarboxyliertes Osteocalcin, cOC: carboxyliertes Osteocalcin, ucMGP: untercarboxyliert Matrix-Gla-Protein, cMGP: Carboxyliertes Matrix-Gla-Protein, NF-κB: Nuklearer Faktor κB, SXR: Steroid- und Xenobiotik-Rezeptor, RANKL: Rezeptor-Aktivator des nuklearen Faktors Kappa B Ligand, RANK: Rezeptor-Aktivator des Nuklearfaktors Kappa B
Frau Bleue schreibt in Ihrem Buch zu Vitamin K2 [2, Seite 89]:
“Vitamin K hat nur eine einzige Funktion: Die Carboxylase (Anm.: Aktivierung) abhängiger Proteine“
Das ist aus meiner Sicht zwar nicht 100% richtig, wie ich später noch ausführen werden, trifft jedoch den Kern. Eine Studie aus der ich nebenstehende Grafik adaptiert habe gibt dann eine Übersicht über die wichtigsten Mechanismen von Vitamin K(2) im Kontext des Knochenstoffwechsels [16][17]:
- Co-Faktor-Funktion
- Co-Faktor des Enzyms γ-(Glutamyl)Carboxylase
- welches die Carboxylierung von Glutaminsäureresten (Glu) zu Gamma-Carboxyglutaminsäureresten (Gla) katalysiert [8]
- Aktivierung (-> Carboxylase) von Vitamin K(2)-abhängigen Proteinen im Knochen [15]:
- Osteocalcin (OC),
- Matrix-Gla Protein (MGP),
- Gla-Reiches Protein (GRP) [38] und Gas6
- Co-Faktor des Enzyms γ-(Glutamyl)Carboxylase
- Gen-Expression & Transkriptions-Regulationsfunktion [14]
- Hemmung der Osteoklastogenese und
- Stimulierung der Osteoblastogenese und
- Unterdrückung von NF-κB in einer γ-Carboxylierungs-unabhängigen Weise (über Ca2+ und cAMP [17])
- Anm.: NF-κB-Aktivierung hemmt die Differenzierung prä-osteoblastischer Zellen und stimuliert die Bildung von Osteoklasten [23].
- Induktion von SXR/PXR, einem nukleären Rezeptor,
- der an der Transkriptionsregulation einiger Enzyme wie Cytochrom P450s beteiligt ist [14].
- Verhinderung der Verkalkung von Blutgefäßen, Weichteilen und Knorpeln
- Aktivierung von Matrix-Gla-Protein (MGP), einem Verkalkungshemmer, der sowohl im Gefäßgewebe
- als auch in Knochen und Knorpeln exprimiert wird. [23]
- Aktivierung von Matrix-Gla-Protein (MGP), einem Verkalkungshemmer, der sowohl im Gefäßgewebe
Nein, das muss man sich nicht alles merken. Relevant ist: K2 aktiviert das von Vitamin D und A abhängige OC und MGP und das sorgt ‘salopp geschrieben’ dafür, das das Calcium da hin geht wo es soll (Knochen) und da weg geht wo es nicht hin soll (Gefäße). Relativ neu ist das Gla-Rich-Protein (GRP), was wie OC und MGP ebenfalls carboxyliert wird und in der uc-Form vermehrt in Tumorzellen vorkommt [38].
Eine angemessene K2-Zufuhr kann also die Verkalkung der Koronararterien, das Risiko einer koronaren Herzerkrankung [2][25[27] reduzieren. Dieses wird durch die Aktivierung von MGP erreicht und zeigt sich auch dadurch, das [2]:
- gesunde, plaquefreie Arterien enthalten K2-aktiviertes MGP enthalten.
- erkrankte, mit Calcium belastete, atherosklerotische Blutgefäße voll von inaktivem MGP sind.
- inaktives MGP direkt mit dem Schweregrad der Verkalkung der Koronararterien korreliert.
Mit anderen Worten: Je weniger Vitamin K2, desto weniger MGP (und OC) wird aktiviert um Calcium zu binden, so dass sich das Calcium in den Arterien einlagert. Nebenbei wird durch K2-Mangel der Kochenaufbau gehemmt, der Knochenabbau und die Tumorgenese (-> GRP) gefördert.
Ganz wichtig: Vitamin K wirkt zusammen mit Vitamin A & D
Wie ich es in meinem Übersichtsartikel zum Aktivatoren-Trio A, D & K (in Verweis auf Bleue [2]) schon recht ausführlich geschrieben hatte: Vitamin K(2) wirkt am besten zusammen mit Vitamin A & D. Zudem:
- Vitamin A & aktives Vitamin D (1,25(OH)D) fördert Osteocalcin, K2 aktiviert es. [8]
- Vitamin D ‘macht’ MGP, Vitamin A begrenzt die (überschießende) Produktion von MGP, K2 aktiviert es. [2]
- Vitamin D fördert die Calcium Absorption. [2][3][8]
- Vitamin K stimuliert bei Ca-Mangel die Calciumresorption in der Niere und wirkt ausgleichend auf die Parathormon (PTH) Spiegel [18]
- Vitamin K2-MK4 stimuliert über Erhöhung der der 1,25(OH)2D-Serumspiegel die Ca-Absorption im Darm [18]
Gibt es nun mehr Osteocalcin, mehr MGP und mehr Calcium – dann ist auch genug Vitamin K2 wichtig, damit OC und MGP aktiviert werden und das ‘mehr an Calcium’ auch an die richtigen stellen kommt. Nebenbei sich natürlich auch noch die Hormone wichtig: Estradiol fördert die Bildung von aktivem Vitamin D (1,25(OD)2D), Testosteron macht dieses beim Mann und ohne genug Schilddrüsenhormone, insbesondere T3, geht gar nichts [3]. Genug Vitamin A ist ebenfalls wichtig für die Gen-Transkription + OC und kann im Falle eines Vitamin K2-Mangels sogar die MGP-Produktion physiologisch sinnvoll begrenzen – wirkt also protektiv, da zu viel unaktiviertes MGP die Arteriosklerose fördert. Allerdings verdrängen (Mega-)Dosen an Vitamin D Vitamin A (Retinol) aus der Leber.
Mit anderen Worten: Vitamin K2 sollte im Gleichgewicht mit Vitamin D und A zugeführt werden.
Sicherheit, Seiteneffekte und Interaktionen von (Hochdosis) Vitamin K2
Wie ich schon im Teil 1 dieser Serie geschrieben habe, gibt es keinen bekannten gefährlichen Höchstwert von Vitamin K(2). So schreibt selbst das BfR in 2004 [5]:
“Es ist nicht möglich anhand der vorliegenden Daten, eine quantitative Risikoabschätzung vorzunehmen, so dass kein LOAEL (Lowest observed adverse effect level) identifiziert und kein numerischer Tolerable Upper Intake Level (UL) für Vitamin K abgeleitet werden konnten (FNB, 2002; SCF, 2003).”
Nach BfR wurde eine Hypervitaminose K wurde bisher nicht beschrieben und die Vitamine K1 (Phytomenadion) und K2 (Menachinon) sind selbst in hohen Dosen praktisch untoxisch [5]. Gleiches schreiben auch Levy [3] und Bleue [2]. Masterjohn [1] ergänzt, das sehr hohe Dosen von Vitamin K2 sich zwar in großen klinischen Studien als bemerkenswert sicher erwiesen haben, es aber Sicherheitsbedenken für Menschen gibt, die verschreibungspflichtige Gerinnungshemmer einnehmen (u.a. Coumarin, Warfarin und seine Verwandten).
Der Rest dieses Beitrages ist nur für eingeloggte Freunde des Blogs einsehbar. Bitte logge Dich ein, oder schaue unter dem Menüpunkt 'Freunde des Blogs' für weitere Informationen wenn ein ernsthaftes Interesse besteht hier weiter zu lesen.







Neuste Kommentare