Die Schilddrüse – Blutwerte & Ultraschall erklärt, Co-Faktoren (u.a. Jod, Selen, Zink), L-Thyroxin & Thybon (T3), Hashimoto, wichtiges zur Nebenniere & Co.

Die Schilddrüse – Diagnostik (TSH, fT3, fT4), Hashimoto, Co-Faktoren und vieles mehr.
Dieser Artikel befasst sich mit der Schilddrüse (SD). Das Thema ist für mich sehr relevant und fundamental. Ohne gute Schilddrüsenwerte (fT3, fT4) läuft nichts: Keine Energie, keine Entgiftung & 1000de Symptombaustellen die kein Therapeut der Schilddrüse zuordnet.
Nach Dr. Shallenberger [63] haben ca. 80% der Menschen über 50 Jahre zumindest suboptimale Werte von Schilddrüsenhormonen haben – was ich aus meiner Erfahrung bestätigen mag. Aber auch viele Junge Menschen, sicher mehr als 25%, haben heutzutage Probleme mit der Schilddrüse.
Ohne genug Wissen und Aufklärung über die teils individuell relevanten Zusammenhänge können viele Monate – oder sogar Jahre – auf dem Weg zur Verbesserung der Werte (und der Gesundheit) sinnlos verloren gehen, denn ohne eine gute Funktion der Schilddrüse “geht nichts” oder nur weniger.
Meint: Alle anderen Interventionen, welche ich hier im Blog beschrieben habe, werden nur ein (Bruch-) Teil Ihres Potentials entfalten, wenn die Schilddrüse nicht richtig funktioniert.
Über die Zeit hat sich in diesem Artikel einiges gesammelt: SD-Diagnostik, Co-Faktoren in der Ernährung, wichtiges zur Nebenniere, Spezifika zur Einnahme der SD-Hormone, etc. Alles empfinde ich als relevant, weil der individuelle Teufel und die Fehler bei der Diagnostik, den abgeleiteten Schritten und der Handhabung und Einnahme von L-Thyroxin & Co. im Detail liegen. So möchte ich in diesem Artikel über folgendes schreiben:
- Gesundheitliche Auswirkungen einer Schilddrüsen-Unterfunktion
- Schilddrüsen-Diagnostik
- TSH alleine gemessen sagt gar nichts aus!
- Blutwerte (TSH, fT3, fT4, rT3, Antikörper & Co.)
- Gute Werte – schlechte Werte: Was ist gut, was ist schlecht?
- Schilddrüsen-Antikörper: TPO-AK (TAK), TG-AK (TAK) und TRAK
- Bremsender Faktor: Reverses T3 (rT3) und “T3-Only Therapie”
- Schilddrüsen-Diagnostik mit Ultraschall
- Und was so im Bericht stehen sollte (Größe, Gewebe…)
- Kontroverse Diagnostik-Verfahren für die Schilddrüse
- Von Co-Faktoren, Selen, Zink & Co.
- Oft vergessen: Co-Faktor Retinol (Vitamin A)
- Jod-Einnahme bei Unterfunktion?
- Hashimoto, Schilddrüsenproblematiken & Co. – Liegts nur am Jod?
- 10 Wichtige Umfeld- und Umweltfaktoren, u.a.:
- Goitrogene Substanzen, Soja, Rauchen, Nitrate…
- Die ‘Pille‘…
- Die Auswirkungen von blauem Licht (LED & Co.) & EMF
- Mitochondriale Störungen wie HPU/KPU
- Schwermetalle
- Die Nebenniere checken – und was zu Cortisol & DHEA!
- Wichtig vor Gabe von SD-Hormonen!
- Etwas zur Einnahme von L-Thyroxin (T4) & Thybon (T3)
- Einschleichen & Aufteilen
- Thybon (T3) supplementieren – was ist das?
- Etwas zur (aus meiner Sicht) optimalen Einnahme von L-Thyroxin & Thybon (T3)
- Suppremiertes (niedriges) TSH bei L-Thyroxin (T4) und/oder Thybon (T3)
- Was ist mit NDT (Natürlichem Schilddrüsen-Extrakt)?
- Ernährung, Insulin & Schilddrüsenhormone (insb. Low-Carb, Keto)
- Schilddrüsen-Hormone: Woher, wenn nicht stehlen?
- Mein Fazit & ein paar Anmerkungen & Tips
- Und ein paar diagnostische Hinweise wenn das alles hier nicht hilft!
Vorab möchte ich noch anmerken, das dieser Blog-Artikel als Schilddrüsen & Jod-Artikel entstanden ist, der über die Jahre erweitert wurde. Das Thema Jod wurde inzwischen in einen eigenen Artikel ausgelagert. Wichtig ist im Kopf zu haben, das sehr viele Schilddrüsen-Problematiken nicht auf einem Jod-Mangel beruhen:
- Insofern folgt einem Jodmangel zwar meist ein Problem mit der Schilddrüse,
- aber ein Problem mit der Schilddrüse hat nicht unbedingt etwas mit einem Jod-Mangel zu tun.
Einige Probleme mit der Schilddrüse sind organisch (-> zu kleine Schilddrüse, Knoten, etc.), andere regulativ (-> Dysregulation von Hypophyse, Hypothalamus z.B. durch Quecksilber bzw. Amalgam) und noch andere können auch durch zu viel Jod ausgelöst werden. Jod im Übermaß (u.a. Dosen im mg-Bereich) wird oft ‘gehyped’ – was für mich nachvollziehbar ist, da viele Therapeuten keine Schilddrüsen-Hormone verschreiben können bzw. dürfen.
Inhaltsverzeichnis für den Schnellzugriff
Gesundheitliche Auswirkungen einer Schilddrüsen-Unterfunktion
Ein Schilddrüsen-Unterfunktion hat so viele gesundheitliche Auswirkungen – ich weiß da gar nicht wo ich anfangen sollte – weswegen ich an dieser Stelle ein Zitat von Dr. T. Levy bringe [17], dass aus meiner Sicht die Dimension der Wichtigkeit der Schilddrüse zusammenfasst (übersetzt mit deepl.com):
“Therapeutisch bedeutet dies, dass alle anderweitig wirksamen Behandlungsprotokolle für jede Krankheit weit hinter ihrem Erfolgspotenzial zurückbleiben werden, wenn eine verminderte Schilddrüsenhormonfunktion in irgendeinem Ausmaß undiagnostiziert und/oder unbehandelt bleibt”
Auf das, was dann noch direkt von der Schilddrüse abhängig ist, gehe ich hier nur noch kurz ein – weil letztendlich fast alles mit einer verminderten Schilddrüsenfunktion zusammen hängt. Genau deswegen schreibt Levy auch, das selbst eine geringe SD-Unterfunktion (also noch voll innerhalb der ‘Referenzwerte’ – problematisch ist) Aus [13][17] und meiner eigenen Erfahrung:
- Ein hoher Cholesterin-Spiegel [51] war früher einer der primären diagnostischen Faktoren!
- Antriebslosigkeit, Müdigkeit, Depressionen, ‘Brainfog’ u.a. Wortfindngstörungen
- Generell Auswirkungen auf den Stoffwechsel:
- u.a. Gewichtszunahme,
- häufiges Frieren (auch in warmer Umgebung), eher erniedrigte Körpertemperatur,
- Puls unter 65 Schlägen in der Minute, niedriger Blutdruck.
- Reduzierte Magensäure, welche u.a. die Aufnahme vn Vitaminen, Protein, Mineralien, Eisen und auch die Aufnahme von L-Thyroxin als Tablette reduziert [65][66][67]
- Auswirkungen auf die Darm-Motilität und den Stuhlgang (Frequenz) und damit ein großer (Re-) “Vergifter”
- “Histamin”-Probleme, welche mit ausgeglichenen Schilddrüsen-Werten oft verschwinden
- Kropfbildung, Knoten in der Schilddrüse, Schilddrüsen- und Brustkrebs
- Libidoverlust
- Trockene Haut
- In Bezug auf die Schwangerschaft und bei Neugeborenen:
- Erhöhte Kindersterblichkeit (Fehl- und Totgeburten),
- Kretinismus, Entwicklungsstörungen,
- Einfluss auf den IQ der Kinder (ca. 7-13,5 Punkte weniger).
- etc.
Das ist jedoch nicht alles – die Schilddrüsenhormone interagieren mit ganz vielen anderen Bereichen und Dingen im menschlichen Organismus. Schilddrüsenhormone sind essentiell für die Funktion der Mitochondrien, die Biogenese der Mitochondrien, das Uncoupling Protein 3 (UCP3) und damit die Fettverbrennung [63]. Letztendlich ist jede Zelle im Körper sowie der gesamte Energiemetabolismus abhängig von den Schilddrüsenhormonen T4 & insbesondere dem “aktiven” T3 [35]. Mit “zu wenig” dieser Hormone ‘geht dann mal gar nichts’ bzw. nicht viel.
Wie eine Schilddrüsen-Funktionsstörung erkennen?
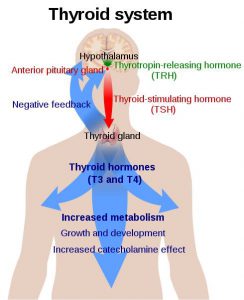
Schilddrüsen-Regelsystem aus Hypophyse, Hypothalamus, TRH, TSH, T4, T3 & Co. Quelle: Wikipedia.
Der Klassiker der Mangelversorgung mit Jod ist und war ein Kropf (-> unnatürliche Vergrößerung der Schilddrüse) also leicht zu erkennen, wenn es bereits relativ spät war. So lange sollte man aber nicht warten. Allerdings ist fehlendes Jod nur einer von vielen Faktoren der zu Problemen mit der Schilddrüse führen kann.
Bis zum Zweiten Weltkrieg wurde eine Schilddrüsenunterfunktion auf der Grundlage des Grundumsatzes (-> BMR, basal metabolic rate) und einer großen Zahl von Anzeichen und Symptomen diagnostiziert. Meint: Da hat sich ein Arzt mit einem beschäftigt. In den späten 1940er Jahren führte die Förderung des (biologisch ungeeigneten) PBI-Bluttests (-> proteingebundenes Jod) in den USA zu der Auffassung, dass nur 5 % der Bevölkerung hypothyreotisch seien und dass die 40 %, die mit “veralteten” Methoden ermittelt wurden, entweder normal seien oder unter anderen Problemen wie der Völlerei oder einer “genetischen Anfälligkeit” für Krankheiten litten. Der PBI-Test verschwand, weil er ungeeignet war, die Vorstellung das nur 5% der Bevölkerung eine Unterfunktion haben blieb.
Insofern sind auch die heutigen “Referenzwerte“ aus meiner Sicht konstruiert. Meint: Die Referenzwerte sind so ‘bemessen’, das nur wenige (ca. 5%) der Menschen mit einer Schilddrüsen-Unterfunktion diagnostiziert werden, obwohl viel mehr Menschen betroffen sind. [64]. Interessanterweise sinken die Schilddrüsen-Referenzwerte beständig. Was vor 20 Jahren schlecht war ist heute gut. So baut die Diagnose auch heute “mal wieder” auf Werte auf, die keine gesunde Referenz darstellen. Die Referenz ist die immer kränkere Bevölkerung.
Heutzutage wird zur Bestimmung von “Problemen mit der Schilddrüse” im allgemeinen der so-genannte TSH–Basal– (auch Thyreotropin) Wert gemessen [4]. Dieses Hormon wird von der Hirnanhangdrüse (-> Hypophysen-Vorderlappen) produziert und regelt (wenn alles “o.k.” ist) die Produktion der aktiven Schilddrüsen-Hormone T4 (-> Thyroxin), u.a. aus Jod und der Aminosäure Tyrosin, was dann noch zu T3 (-> Trijodthyronin) konvertiert wird und dabei Enzym Dejodase benötigt, was abhängig von genug Selen [28] ist. Genug Zink ist dann noch ein anderer wichtiger Co-Faktor. Dieser Wert sagt aber nichts über die Schilddrüse selber aus!
Das Problem: Im Allgemeinen wird nur der TSH-Wert bestimmt (-> Norm- bzw. Referenzwert 0,4 bis 2,5 oder teilweise auch 4,0 oder sogar 10 µU/L, was total “irre” ist). Der TSH Referenzwert wird zudem immer wieder so ‘verändert’, so das nicht zu viele Menschen in das Raster ‘Schilddrüsen-Unterfunktion’ fallen. Gerade bei alten Menschen heist es dann, das dieser Wert “altersbedingt höher” sei. Das ist jedoch aus meiner Sicht blanker Unfug. Im “Alter” (Frauen ab ca. Mitte 45, Männer ab ca. Mitte 50) häufen sich nur die Probleme an oder mit der Schilddrüse, weil vieles inkl. des (Steroid-) Hormon-Systems nicht mehr so will oder sich verändert (-> Wechseljahre, Lifestyle-Sünden, Essgewohnheiten & Co.). Das hat viele Folgeprobleme zur Folge, welche dann oft “pharmazeutisch behandelt werden”. Nur die Ursache wird in der Regel nicht behandelt-
Letztendlich sagt der TSH-Wert nichts bzw. nicht viel über die Schilddrüse aus: Es ist nur das Signal (-> vom Hypophysen-Vorderlappen) an die Schilddrüse mehr (oder weniger) T4 zu produzieren. TSH ist auch wieder von TRH (wird vom Hypothalamus ausgeschüttet) abhängig, wobei die Blutwerte von T3/T4 (-> den aktiven Schilddrüsenhormonen + andere) in einem komplexen Regelkreis auf Hypothalamus und Hypophysen zurückwirken. TSH ist also nicht einmal ein Schilddrüsen-Wert, was leider der aktuellen Standard-Diagnostik egal ist. Man folgt eben den “Leit(d)linien” und nicht dem gesunden Menschenverstand, der Logik und dem wissenschaftlich dokumentierten Fakten.
Ein (oft angegebener und ggf. möglicher) Jodmangel ist bei dem ganzen dann auch nur eine der möglichen Ursachen, das zu wenig T4 bzw. T3 produziert wird – und in Folge der TSH-Wert ‘steigt und steigt und steigt’ – um die Produktion zu stimulieren. Viele anderen (Mikronährstoff-) Mängel, Organschäden, und Fehlsteuerungen von Hypophyse und Hypothalamus (u.a. durch Quecksilber aus Amalgam) sind jedoch auch möglich.
Ganz wichtig auch: Aus meiner Sicht ‘schützt’ sich der Körper ggf. auch durch eine ‘Unterfunktion’, weil andere Systeme im Körper überlastet sind (-> z.B. Nebenniere-Schwäche bzw. Überlastung, zu viel Belastung, zu viel Sport, Stress, Entzündungen, Schwermetallbelastung, Entgiftungsstörung, etc.). Dann heißt es für den Körper: ‘Einbremsen’ bzw. die Drehzahl des (wie bei einem Motor) beschränken – auch wenn nicht unbedingt stoffliche Mängel vorliegen (also genug Sprit im Tank ist). Wer dann mit (zu viel) Jod ‘Beschleunigen’ will – schafft das ggf. zu Anfang – Überstresst auf die Dauer die Systeme im Körper und fällt ggf. in ein (noch) tieferes Loch (-> totaler Motorschaden). Genau deswegen ist das ‘tiefere Schauen nach den Ursachen’ wichtig – was auch Thema dieses Artikels ist.
Nochmals, weil es so wichtig ist: TSH alleine gemessen sagt gar nichts aus!
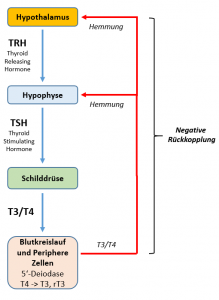
(Vereinfachtes) Beispiel wie die Schilddrüsen-Regulierung über den Hypothalamus (TRH) , die Hypophyse (TSH) & Rück-Kopplung aus den aktiven Hormonen T3/T4 geschieht.
Ein guter TSH-Wert (also zwischen 0,5-1,0) bedeutet jedoch nicht, das – wie allgemein noch oft angenommen wird – a) alles o.k. ist, b) genug T4 produziert wird und c) auch nicht, das dann genug T4 in T3 umgewandelt wird. So kann auch ein eher gut-unauffälliger TSH-Wert von 0,8-1,2 auch (chronisch) Stressbedingt sein: Der Körper fährt die Schilddrüsenfunktion herunter um das Gesamtsystem zu schützen -> TSH runter -> weniger T4 und T3 -> man wird schlapper und kann weniger ‘rumturnen’. Das Problem: Wenn “nur” ein ‘Normalwertiges’, TSH vorliegt fällt die Diagnose ‘Probleme mit der Schilddrüse’ bei der üblichen ‘Nur-TSH-Diagnose’ durch das Raster und unter den Tisch.
TSH ist jedoch nur das ‘Gaspedal‘ für die Schilddrüse – und das funktioniert auch nur, wenn das Organ in Ordnung ist, die Co-Faktoren bereit stehen – und auch der Zentralcomputer (-> Hypophyse & Hypothalamus) nicht defekt sind. Zudem ist ein gutes TSH zwischen 0,5-1 und ab 1,5 sollte auf jeden Fall im Detail geschaut werden “was los ist”.
Ach ja: Stress bedeutet in diesem Kontext z.B.: Zu viel (Extrem-) Sport, zu viel geistiger Stress, eine geschwächte Nebenniere, etc. pp. Habe ich mir nur ausgedacht? Nein, denn es wird nun auch in einem Editorial eines renommierten Fachmagazins bestätigt [45]. Daraus:
“Although sensitive for primary hypothyroidism, TSH measurement has low specificity and is unable to detect dysfunctions of central origin. Isolated TSH measurements may be misleading in certain physiological and allostatic conditions, including non-thyroidal illness.”
Auch Frau Prof. Dr. Führer, Direktorin der Klinik für Endokrinologie und Stoffwechselerkrankungen und Zentrallabor – Bereich Forschung und Lehre am Universitätsklinikum Essen sagt in einem Interview [60]:
“Wir haben früher sehr apodiktisch erzählt bekommen, dass jeder TSH-Wert über 2,5 mU/l pathologisch sei. Jetzt dürfen wir nicht ins andere Extrem verfallen nach dem Motto, alles unter einem TSH Wert von 10,0 mU/l sei harmlos. So einfach ist das nicht. Das klinische Bild ist es, was den Patienten als Individuum auszeichnet, dieses steht im Vordergrund und eben nicht ein Laborwert!“
Wem das nicht reicht, der schaue in eine aktuelle Studie von Fitzgerald aus 2020 [62], in der ausgesagt wird, das fT4 Spiegel mehr Aussagekraft haben als TSH, worauf dann auch Prof. Helmut Schatz, der Deutschen Gesellschaft für Endokrinologie, positiv eingeht [5][11]. Zwar ist das noch nicht das ganze Bild – aber immerhin schon mal ein Ansatz beim Umdenken in Bezug auf das was ich hier schreibe. Deswegen ist unbedingt immer TSH zusammen mit dem freien T4 und T3 (fT3 und fT4) zu messen, damit eine erste Basis-Diagnose gestellt werden kann.
Noch mal im Klartext: Bei einem TSH Wert innerhalb der Norm kann trotzdem ein Problem mit den T3 und T4 Werten vorliegen (z.B. Autoimunerkrankung, fehlender Co-Faktor, etc. pp) – denn nur die ‘freien’ Hormonwerte fT3 und fT4 sagen was wirklich Sache mit dem Schilddrüsenhormonen (im Blut) ist.
TSH ist quasi das Gaspedal – aber ob der Motor den Wunsch des Gaspedals annimmt und auch in Geschwindigkeit umsetzten kann erfährt man nur wenn man die Drehzahl und die reale Geschwindigkeit auf der Straße misst – eben fT4 und fT3. Sind diese Werte zu niedrig (unterer Bereich der ‘Normwerte’, dann ist das für mich ein (klarer) Hinweis auf eine Schilddrüsenunterfunktion – sind die Werte sehr hoch, dann weißt dieses ggf. auf eine echte Überfunktion hin (ggf. auch Morbus Basedow). Ist fT4 o.k. aber fT3 zu niedrig, dann kann dieses z.B. auf ein Problem mit dem Enzym Dejodase (z.B. Selenmangel) hindeuten. Dies alles muss jedoch noch nichts mit einem Jodmangel bzw. Überschuss zu tun haben.
Gute Werte – schlechte Werte: Was ist gut, was ist schlecht?

Schilddrüsenwerte eines Blog-Lesers mit Thybon und L-Thyroxin Ergänzung – dadurch (ganz normaler) TSH-Suppremierung. Wichtig: Die freien Werte sind aus meiner Sicht eher ‘absolute Unterkante’.
Das ist alles nicht so einfach. Gute ‘pauschale’ Werte von fT3/fT4, wobei dies immer individuell verschieden sein kann, liegen für mich (ca. 73-74 Kg) eher im oberen Bereich der (ständig sinkenden) Norm (obere Hälfte bzw. oberes Drittel). Für mich selber sind das fT4 >= 1,4 ng/dl und fT3 >= 3,4 pg/ml. Aus einer Passage aus dem Editorial eines Fachmagazins dazu [45]:
“Consequently, the clinical care of thyroid patients faces major challenges, foremost ill-defined reference ranges for TSH and thyroid hormones (THs), and persistently poor quality of life in a substantial subset of treated hypothyroid patients“
Klar ist für mich: Die Referenzbereiche sind keine Gesundheitswerte und nur grobe Anhaltspunkte für den individuellen Zustand. Zudem sinken die “Referenzwerte” ständig in den letzten Dekaden – weil es wohl dem Schnitt der Bevölkerung, welche ‘zum Arzt rennt’, auch immer schlechter geht. Auch bei dem Labor, bei dem die nebenstehende Werte bestimmt wurden, sinkt der Referenzbereich in den letzten Jahren. Bei wirklich hohen Werten von fT3/4 sollte jedoch auch geschaut werden – dies kann dann z.B. auf einen Entzündungsschub bei Hashimoto hinweisen. Alternativ kann es autonome Bereiche in der Schilddrüse (‘heiße Knoten’) geben, die ohne Steuerung durch das TSH ‘autonom’ und Regelbefreit die SD-Hormone produzieren
Hier einige Beispiele für Wertekonstellationen die sich auf Basis meiner Erfahrungen ergeben können:
- Ist der TSH-Wert eher hoch (z.B. >2,0), die fT3 und fT4 Werte dennoch niedrig, weist dieses im Regelfall auf eine SD-Unterfunktion hin.
- Der Körper “will mehr Stoff”, aber das System kann irgendwie nicht “liefern”.
- Ist z.B. der TSH Wert niedrig (z.B. <1,0), fT3 und/oder fT4 auch – dann ist irgend etwas im System in “Schutzfunktion”. Die SD ist in Unterfunktion, weil es “woanders brennt”.
- z.B. können die Nebennieren das Problem sein (-> niedriges Cortisol ->mehr dazu am Artikelende).
- alternativ kann ein beginnendes Hashimoto vorliegen bzw. Knoten oder inhomogenes Gewebe in der Schilddrüse.
- Ist fT3 eher gut (>=3,4 pg/ml), aber fT4 (sehr) niedrig (z.B. <=1,1 ng/dl) dann kann das fT3 kompensatorisch erhöht sein.
- z.B. kleine Schilddrüse oder zu wenig fT4
- Ist fT3 eher schlecht (<3,0 pg/ml), aber fT4 gut (z.B. >=1,4 ng/dl) dann kann das es eine fT4->fT3 Umwandlungsstörung geben.
- z.B. Mangel an Selen oder auch eine Schutzfunktion des Körpers – zahlreiche Ursachen sind denkbar.
Wichtig:
- Rauchen kann den TSH-Wert (fälschlicher Weise) senken, wie auch die Pille – und damit eine Unterfunktion verdecken!
- Wird Thybon (T3) gut ergänzt, dann ist der TSH-Wert meist supprimiert, meint, der Wert ist <=0,01 -> siehe auch die obenstehende Grafik.
Teils ist das TSH “normal niedrig” bzw. supprimiert, weil wie in den Beispielen beschrieben der Körper in einen Schutzmodus geht um das Gesamtsystem nicht zu überlasten. Das ganze sollte dann von einem wirklichen “systemischen” Spezialisten betrachten werden, also im Kontext mit relevanten anderen Symptomen des Klienten bzw. Patienten, was natürlich etwas Zeit in Anspruch nimmt. Dann sind ggf. weitere Werte zu messen (z.B. Selen, rT3, TPO-AK, TG-AK, Ultraschall, etc.) und andere Faktoren zu identifizieren.
Relevant ist jedoch: Wenn die fT3/4-Werte niedrig (oder sehr hoch) sind, dann besteht Klärungs- & Handlungsbedarf. ‘Niedrig’ ist in Bezug auf die SD-Werte dann für mich grob im Bereich der mittleren bis unteren ‘Normwerte’ – wobei jedes Labor diese selbst auswürfelt.
Ach ja: Wer Werte in der pmol/l-Einheit hat und diese auf pg/ml (fT3) und ng/dl (fT4) umrechnen will, der
- teilt für ft3 den pmol/l Wert durch 1,536 und
- für fT4 teilt er den pmol/l Wert durch 12,87.
Schilddrüsen-Antikörper: TPO-AK (TAK), TG-AK (TAK), TRAK, Hashimoto und Basedow
Diese Autoantikörper richten sich gegen das eigene Schilddrüsengewebe, gegen die Schilddrüsen-Enzyme oder die Hormone (z.B. fT3/fT4). Diese drei Antikörper kann man messen und sie liefern einem bei (ggf. vermuteten) SD-Problemen einen genaueren Überblick über eventuelle Ursachen [37]:
- TPO-AK (MAK) – Antikörper gegen die thyreoidale Peroxidase. ein Enzym mit dem die SD aus der (Tyrosin basierenden) Aminosäure Thyreoglobulin & Jod u.a. T4 baut.
- Ist typisch für Hashimoto & zerstört das Schilddrüsengewebe. Hier kommt es nach anfänglicher Überfunktion dann zu einer dauerhaften Unterfunktion der SD.
- TG-AK (TAK) – Antikörper gegen Thyreoglobulin, welches die Basis für T3 und T4 ist.
- Folgert eine Unterfunktion der SD (-> zu wenig fT3, fT4). Ggf. Hinweis auf Hashimoto oder Basedow.
- TRAK – TSH-Rezeptor Antikörper, welche sich dann auf die TSH-Rezeptoren der SD ‘setzten’ und diese zur Verstärkten Produktion von T3 & T4 anregen.
- Ist typisch für Morbus-Basedow (-> oft, aber nicht immer, auch hervorstehende Augäpfel).
Bei einer vermuteten Hashimoto bzw. schlechten fT3/fT4 Werten, empfiehlt es sich also unbedingt TPO-AK ggf. auch TG-AK zu messen. Sind fT3/fT4 hoch (und passt der TSH wert nicht dazu) sollte meiner Ansicht nach auch TRAK gemessen werden. Danach muss die Diagnose mittels Ultraschall bestätigt werden. Oft ist diese klein, inhomogen und hat ein echoarmes Gewebe.
Ist TRAK hoch, sollte auf Morbus Basedow geprüft werden, u.a. auch mittels Ultraschall der Schilddrüse. Eine Basedow-Schilddrüse ist groß (wächst) und hat so genannte “autonome Areale”, welche ohne Kontrolle große Mengen an SD-Hormonen ausschütten können, welche zu den Symptomen führen. In der Regel wird eine operative Entfernung oder eine Radiojod-Therapie angeboten. Ich würde nur eine operative Entfernung erwägen, wobei sichergestellt sein muss, das der Chirurg diese OP am “Fließband” macht. Es ist extrem wichtig, das die Nebenschilddrüse bei der OP nicht entfernt und nicht beschädigt wird. Diese ist u.a. für den Calcium-Stoffwechsel und PTH zuständig. Nach der Entfernung der Schilddrüse muss zudem unbedingt, zeitgleich, mit der T3/T4 (L-Thyroxin, Thybon) Ersatztherapie begonnen werden. Ohne Schilddrüse ergeben sich hier, “je nachdem”, Zieldosierungen von in der Regel um 175 µg L-Thyroxin und 20 µg Thybon bei Menschen um 60-80 Kg.
Bremsender Faktor: Reverses T3 (rT3) und “T3-Only Therapie”
Das meist nicht bestimmte reverse T3 (rT3) ist dann wieder ein bremsender Faktor – z.B. bei (ggf. unerkannten) Krankheiten, Stress (u.a. auch zu viel Sport!), Entzündungen, unterkalorischer Ernährung (zu wenig Kohlenhydrate!), Schwermetallbelastung, Leber- und Nierenprobleme & Co. – was in Folge die (f)T3-Produktion (als Schutzmaßnahme) herunter reguliert (siehe auch das Schaubild). Wenn fT3 niedrig ist bzw. noch recht gut erscheint, rT3 aber hoch ist – dann ist das also auch nicht gut und der Ursache sollte auf den Grund gegangen werden. Dr. Kharrazian schreibt [43]:
“Zur Bildung von rT3 kommt es typischerweise in Fällen von extremem Stress, zum Beispiel bei einem schweren Trauma, einer Operation oder einer anderen chronischen Belastung. Die erhöhte Bildung von T3 rührt scheinbar daher, dass rT3 nicht ausgeschieden werden kann oder ein erhöhter Cortisolspiegel vorliegt.”
Leider wird rT3 kaum gemessen, wozu ich noch eine eigene Anekdote aus einem freien Labor habe. Die Aussage des Laborarztes war inhaltlich grob:
“rT3 machen wir leider nicht selbst, das schicken wir zu Ganzimmun. Dieser Wert wird kaum verlangt. Früher gab es noch ein paar andere Labore, die aber diesen Parameter aus dem Programm genommen haben. Die meisten Ärzte können den Wert nicht interpretieren und wissen nicht, wie sie ein Problem behandeln könnten.”
rT3 wird also kaum gemessen, weil viele Ärzte dann einen Wert haben – aber trotzdem Ratlos sind, weil Sie nichts damit anfangen können. Tip: Zusätzlich zu rT3 auch hsCRP bestimmen lassen. Letzteres ist ein allgemeiner und recht guter Entzündungsmarker (sollte definitiv unter 1, besser unter 0,30 sein), welcher ein Hinweis auf entzündliche Prozesse im Körper geben kann. Ist hcCRP hoch, dann beginnt allerdings erst die richtige Suche (nach der Ursache).
Theoretisch problematisch an einem hohen rT3 ist, das der Körper auch zusätzliches T4 (L-Thyroxin) teilweise in rT3 wandelt – aber nicht in T3. Wer jedoch nur auf fT3/fT4 und TSH schaut, der sieht das aber nicht und wundert sich, das nach T4-Gabe die fT3-Spiegel nicht entsprechend steigen wollen – was aber immer noch an zig anderen Baustellen liegen kann. Allerdings ist ein hohes rT3 in der Regel nur bei adäquaten T4-Werten ein Problem und hat dann auch meist seine Gründe.
Wer hier jedoch mit einer so-genannten T3-Only ‘Therapie’ nachhelfen will, also nur Thybon in hohen Mengen zuführt (teils bis hin zu wahnsinnigen 100 µg), der läuft Gefahr sein Regulationssystem zu ‘zerschießen’. Denn neben T3 und T4 gibt es auch noch T0, T1, T2, etc. und zahlreichste Interaktionen zwischen allen, welche jedoch (noch) nicht tief erforscht und noch weniger verstanden sind. Zu viel T3 kann der Körper nicht mehr ungeschehen machen, wo er ansonsten bei Bedarf (die benötigten Mengen) T4 in T3 und ggf. andere wandelt. Wer nun sein rT3 nicht kennt, seine Schilddrüsen-Größe nicht kennt (-> siehe nächsten Abschnitt), die Entzündungs- und Nebennierensituation nicht kennt, der wird sich mit einer hochdosierten T3-Only Zufuhr in der Regel mittel- oder langfristig Probleme einhandeln, auch wenn am Anfang alles gut zu gehen scheint.
Wer meint es besser zu wissen und zahlreichen amerikanischen ‘T3-Only Ratgebern’ glauben zu schenken, dem rate ich sich mit den langfristigen Folgen dieser unphysiologischen Intervention (mit meist weit über 25 µg Thybon / Tag) wirklich eingehend zu beschäftigen. Auch und gerade mit der ‘dunklen Seite’.
Schilddrüsen-Diagnostik mit Ultraschall
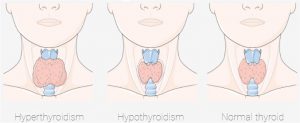
Verschiedene Größen der Schilddrüse – vergrößert durch Gewebevermehrung (z.B. Jodmangel, Knoten, etc,), verkleinert (z.B. durch Anlage) und ‘Normalgröße’. Quelle: smart.servier.com. Lizenz: CC BY SA 3.0
Der Suche nach den den Ursachen einer Schilddrüsen Unter- oder Überfunktion und insbesondere jedem Versuch die Aufnahme von Jod dramatisch zu steigern (-> also über ca. 200-400 µg/Tag) sollte (aus meiner Sicht) ein Check der Schilddrüse voraus gehen. Wissen sollte man dann:
- Ist Gewebebeschaffenheit o.k. (keine Knoten, etc.). Stichworte für den Befund sind oft:
- Homogen / Inhomogen
- Echonormal / Echoarm
- Autonome Areale,
- Knoten, Zysten
- Wenn ja, wo, wie viele?
- Ist die Größe o.k.? (Angaben nach Strienz [43])
- Frau: 12 – 18 ml (beide Seiten zusammen),
- Mann: 15 – 25 ml (beide Seiten zusammen)
Zur Erklärung:
- Knoten und Zysten weisen in der Regel jedoch auf einen Progesteron-Mangel hin.
- Autonome Areale auf Morbus Basedow und
- kleine Schilddrüsen mit inhomogenen und echoarmen Gewebe auf Hashimoto.
In allen Fällen sollten die entsprechenden Antikörper gemessen werden um eine Diagnose auszuschließen bzw. zu bestätigen.
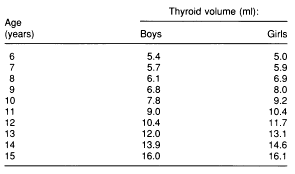
Oberes Limit des normalen Schilddrüsen-Volumens gemessen mit Ultraschall in Jod-‘Repleted’ Kindern im Altersbereich von 6-15 Jahren als Funktion des Alters. Quelle: [48]
Zwar gibt es auch Studien die bei Frauen nur Durchschnitts-Volumen von 10,46 ml angeben [58] – aber auch dort gingen die oberen Bereich bis ca. 18 ml und die Standardabweichung war ca. +/- 4,36 – zudem hatte die Frauen mit mehr SD-Volumen mehr T3. Wie die Größen “früher” waren, also ohne alle möglichen modernen Umweltfaktoren ist natürlich unbekannt.
Die WHO-Studie gibt dann noch als ‘Durchschnitt’ (50stes Perzentil) für Jungen und Mädchen 8 ml an (bei 15 Jährigen) [48]. Ich orientiere mich also für Erwachsene eher an Strienz und nicht an den (ganz) unteren Werten. Bei allem sind jedoch noch Körpergröße & Masse zu berücksichtigen [42].
Zur Berechnung der Größe der Schilddrüse (wenn das der diagnostizierende Therapeut nicht macht) verweise ich auf Wikibooks – falls der Arzt nur die Millimeter (Länge, Breite, Höhe) angibt [42]. Bei Wikibooks steht dann in einer Tabelle zu den Normalwerten bei Erwachsenen (je links und rechts):
- Breite 1,4 – 2 cm
- Tiefe 1,4 – 2 cm
- Länge 3 – 4,5 cm
Zur Berechnung des Volumens (unter der Annahme, dass es sich bei einem Schilddrüsenlappen um ein Rotationsellipsoid handelt):
Volumen [ml] =Tiefe [cm] * Breite [cm] * Höhe [cm] *0,478
Wobei dann natürlich die rechte & die linke Seite addiert werden müssen.
Ist das alles (Größe, Gewebe) nicht “Supergrün”, dann würde ich mehr als vorsichtig mit irgendwelchen Jod-Eigenversuchen ohne weitere Messwerte sein (u.a. fT3, fT4, TPO, rT3, Selen, check anderer Co-Faktoren sowie Werte vom Steroid-Hormonsystem). Dann ist es meiner Ansicht nach Zeit auf die Suche nach anderen Faktoren zu gehen – wobei Jod natürlich immer noch einer dieser Faktoren sein kann.
Noch etwas zu kontroversen (und auch schulmedizinschen) Tests
Bei einer Reihe von (schulmedizinischen) Diagnostik-Verfahren würde ich etwas Vorsicht walten lassen – bzw. diese selber komplett ablehnen. Worum gehts?
- Wenn mit jemand ein Szintigramm zur Untersuchung der SD vorschlagen würde – dann würde ich das nur erwägen wenn vorab per Ultraschall-Diagnose ‘autonome Knoten und/oder Areale’ oder ‘nicht klar/eindeutig definierbaren Knoten’ festgestellt werden.
- Die Szintigrafie arbeitet mit (recht kontroversen) Kontrastmitteln – und ist aus meiner Sicht eine Diagnostik die nur in Spezial- bzw. Ausnahmefällen ggf. gerechtfertigt wäre.
- Den TSH bzw. T3-Suppressionstest: Hier wird schnell mit T4 oder T3 gesteigert mit dem Ziel TSH zu unterdrücken. Es wird jedoch auch schnell abgesetzt.
- Was das bringen soll ist mir unklar – es bringt auf jeden falle ein abrupt supprimiertes (gesenktes) TSH was zur Folge hat, das danach die SD kaum noch T3/4 Produziert und das ganze Regulationssystem (und der betroffene Mensch) in den Seilen hängt. Aus meiner Sicht schmeißt man SD-Hormone nicht mal eben ein – oder setzt sie ‘mal eben’ ab.
- Ausnahme: Soll das ganze zur Bestimmung eines autonomen Knotens oder Areals diesen, dann sollte die SD-Diagnostik dieses mittels ‘Farb-Doppler’ feststellen können – alternativ per Szintigramm. Erst wenn dann noch etwas unklar ist…
- Vor einem so-genannten 24 Stunden Jod-Sättigungstest bzw. Belastungstest (nach Brownstein & Abraham) – wo 50 mg Jod (Iodoral) eingenommen werden und dann der Urin auf die Menge des ausgeschiedenen Jod untersucht wird.
- Die Annahme ist, das innerhalb von 24h >90% des Jod über den Urin wieder ausgeschieden werden, wenn eine gute Jodversorgung vorliegt.
- Leider entbehrt diese Annahme (und der Test) wohl jeder Grundlage [49] – so das der Test to 98-99% immer eine Jod-Unterversorgung anzeigt (nach Zahlen von Brownstein und Flechas bei >8000 Patienten).
- Wer meine Ansicht dazu lesen will: Hier Klicken!
Denkt immer daran: Die Wundergeschichten anderer Menschen werden meist nichts mit eurer (speziellen) Situation zu tun haben und Jod ist nur einer der ganz vielen Faktoren der mit den SD-Werten zu tun hat. Natürlich kann Jod auch in größeren Mengen fehlen – viele Menschen berichten von guten Erfolgen mit hohen Dosen an Jod. Hohe Dosen an Jod sollten meiner Ansicht nach auf jeden Fall von einem erfahrenen Arzt oder Heilpraktiker begleitet werden, denn aufgrund der vielen möglichen individuellen Problematiken der Schilddrüse kann hier kein eher allgemeiner Rat gegeben werden – wie z.B. bei Dingen wie Magnesium, Vitamin D3 & Co.
Von Co-Faktoren, Selen, Zink & Co.
Damit die Herstellung von T4 und auch die Dejodase funktioniert, also die Wandlung von T4 in T3, braucht es noch Co-Faktoren wie z.B. die Spurenelemente Jod, Selen und Zink. Welche anderen Faktoren noch eine Rolle spielen – darüber gibt u.a. die nebenstehende Grafik Auskunft (u.a. Tyrosin, Vitamin E, die B-Vitamine, sowie Vitamin C & D) . Cutler weißt noch darauf hin, dass es bei einigen Menschen durch den verbesserten Energie-Metabolismus auch zu einem Mangel an Vitamin B1 kommen kann. Symptome wären Herzrasen oder unregelmäßiger Herzschlag.Wer ganz konkrete Schilddrüsenprobleme hat, sollte neben TSH, fT3, fT4 (und optimaler Weise auch rT3, TPO-AK, TG-AK, etc.) auch seinen Eisen-Status (also insb. Transferrin-Sättigung), Zink (Vollblut), Selen (Vollblut) und (als “Veganer”) optional den Vitamin A Status (Serum) untersuchen lassen bzw. mal zum Cronometer greifen.
Da Kupfer und Zink Antagonisten sind sollte bei einer dauerhaft hohen Supplementation mit Zink (bei >>25 mg/Tag) ggf. der Kupfer-Status im Blut bestimmt werden. Allerdings ist eine pauschale Supplementation mit Kupfer mit Vorsicht zu genießen. Vorsichtig deswegen, weil zu viel Kupfer (wie auch Eisen) auch nicht gut ist (Pro-Oxidativ). Hier ist mit viel Bedacht vorzugehen.
Ach ja & ganz wichtig: Bevor “irgendwie Jod aufgefüllt wird” oder ein gefährlicher ‘Jod-Sättigungstest’ gemacht wird ist anscheinend zwingend Selen zu kontrollieren und ggf. aufzufüllen – optimaler Weise anhand von Werten im Vollblut, alternativ im Serum.
Oft vergessen: Co-Faktor Retinol (Vitamin A)
Interessant fand ich auch noch einen Artikel [24], der auf die Wichtigkeit von Vitamin A (Retinol, nicht Provitamin-A) hingewiesen hatte – in einem Kontext, den ich so noch nicht gelesen hatte für den ich dann auch noch Bestätigung bei Pubmed fand [25]: Das Problem nach dem ersten Artikel [24]:
“If the thyroid is underactive, it can’t properly convert beta-carotene into vitamin A. Carotene may accumulate in the body, preventing the formation of the hormone progesterone, which is essential for thyroid function. On the flipside, lack of vitamin A inhibits the production of TSH from the pituitary. The cells that release TSH degenerate with insufficient vitamin A. Lack of vitamin A also reduces thyroid ability to absorb iodine.”
Wenn die Schilddrüse (SD) nicht gut funktioniert, dann klappts wohl nicht mit der Umwandlung von Beta-Carotin in Vitamin A (Retinol) und Carotinide akkumulieren sich im Körper und reduzieren die Fähigkeit Progesteron zu bilden – was ebenfalls wichtig für die SD (und das ganze Hormonsystem) ist. Ein zu wenig an Vitamin A (Retinol) verringert dann jedoch auch die Bildung von Pregnenolon und die Bildung von TSH (und damit die Fähigkeit der SD Jod zu absorbieren) – so gesehen ein Teufelskreislauf der bei sich vorwiegend pflanzlich ernährenden Menschen durchaus zuschlagen kann (-> Gen-Polymorphismen). Bei Selfhacked.com [26] gibt es dann noch eine genauere Erklärung bez. einiger biochemischer Abläufe.
Tipp: Viel Tiefer in Testung der Blutwerte und der Supplementierung in Richtung Unterstützung der SD geht dann das SD-Protokoll von Life Extension Foundation [7].
Co-Faktor Jod: Liegt es an einem Jod-Mangel?
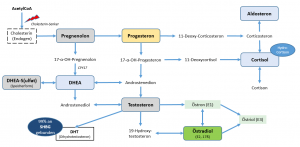
Das Steroid-Hormonsystem (Einfach). Anm.: Blaue Kästen sind Hormone die von der Nebenniere gebildet werden.
Nicht so schnell mit dem extra Jod! Je nachdem wo der eigentliche Mangel bzw. das (organische) Problem begründet ist, haben schlechte SD-Werte oft nichts mit einem Jod-Mangel zu tun & zu viel Jod kann, speziell bei organischen Problemen mit der Schilddrüse, ‘nach hinten’ los gehen. Es kann:
- irgend ein Co-Faktor fehlt (Zink, Selen, etc.).
- hatten wir ja eben schon…
- Die Schilddrüse kann selber zu klein oder geschädigt sein,
- Bei zu wenig fT3 kann eine Leber-Störung bestehen,
- denn diese wandelt ja viel vom T4 in das aktive T3.
- Es kann eine latente Schwermetall-Belastung (u.a. Quecksilber) bestehen,
- welche auch die Hypophysen- und / oder Hypothalamus-Funktion beeinflussen (stören) kann, welches dann auch oft andere Hormone des Steroid-Hormonsystems betrifft.
- Eine (genetisch bedingte?) Stoffwechselstörung (u.a. KPU/HPU) kann indirekt zu Mikronährstoff-Mängeln führen [28]
- welche im Falle von HPU zu (starken) Verlusten von Vitamin B6 & Zink (sowie ggf. Mangan) führt.
- oder es gibt ein generelles Problem im (Steroid-)Hormonsystem
- z.B. durch die Pille,
- körperlichem bzw. psychischem Stress,
- anderen (umweltbezogenen) Stressoren oder Giften (z.B. Quecksilber -> Amalgam) ,
- dem Altern…
- etc.
Gerade bei organischen Fehlfunktionen, einer Schwermetall-Belastung (und Entgiftungsstörung ala -> HPU/KPU [28]) kann es dann ‘stark nach hinten los gehen’ wenn auf einmal der Stoffwechsel, insb. durch hohe Jod-Gaben, hochgefahren wird. Wer sich also mit (hohen Gaben) Jod bei einer SD-Problematik ‘selber heilen’ möchte – der sollte ggf. ganzheitlicher auf seinen Gesundheitsstatus schauen (und vom Therapeuten schauen lassen), bevor er irgendwelche Interventionen in Betracht zieht. Natürlich gilt das gleiche auch für die Gabe von T3 und T4! Auch hier sollte der verschreibende Arzt die Begleitumstände untersucht haben.
Check 1: Goitrogene Substanzen, Soja, Rauchen, Nitrate, Fluor…
Das Wort kommt von ‘Goiter’ – also Kropf auf englisch. Es bezeichnet Substanzen die die Funktion der Schilddrüse, bzw. den Transport der Schilddrüsenhormone T3/T4) unterdrücken und z.B. in Kohlgemüsen (u.a. Kohl, Rosenkohl, Blumenkohl, Brokkoli, Grünkohl, Kohlrabi) sowie in Rettich, Soja und Erdnüssen vorhanden sind. Die Kohlgewächse haben viele gesundheitliche Vorteile und die goitrogenen Substanzen werden dort nach allem was ich gelesen habe durch Erhitzen deaktiviert. Bei Soja und Erdnüssen sehe ich jedoch keine positiven Eigenschaften – so das ich diese (ausgesprochenen Allergene) grundsätzlich vermeide!
Auch Rauchen ist ein Risikofaktor – neben anderen (‘unguten’) Halogenen wie Brom und Fluor, welche mit Jod um die Resorption konkurrieren [8]. Deswegen ist auch fluoridiertes Jod-Salz ziemlich Unsinn – dann konkurriert das zweifelhafte Fluor noch mit dem (bisschen) Jod um die Aufnahme bzw. behindert diese. Das gleiche gilt auch für fluorhaltige Zahnpasta, bei der bis zu 1500 ppm erlaubt sind – also 1,5mg Fluor pro 1g Zahnpasta! Das Fluor die Schilddrüsenaktivität senkt ist dabei altbekannt [9] – wurde es doch früher als Mittel gegen die Schilddrüsenüberfunktion eingesetzt.
Wer (starke) Probleme mit einer Unterfunktion hat, sollte hier ggf. ein Auge drauf werfen und z.B. Kohlgemüse generell kochen und/oder nicht (im Übermaß) Roh verzehren. Denn Hitze (Kochen) soll die goitrogenen Substanzen deutlich reduzieren. Dieses Video von Nutritionfacts.org gibt an, das bei einem Verzehr auch von rohen Kohlgemüsen (in “normalen” Mengen) keine großen Gefahren ausgehen sollten. Wer aber Probleme mit der Schilddrüse bzw. den T3/T4 Werten hat sollte hier ggf. den Rohverzehr erst einmal einschränken, schauen was passiert und dann weiter handeln.
Ach ja, Nitrat (u.a. in belastetem Trinkwasser, roten Rüben, Kohlrabi, Radieschen, Rettich, Spinat, Mangold und stark gedüngten bzw. Nährlösungs-Salat und insb. Ruccola aus dem konventionellen Bereich) hemmt ebenfalls die Aufnahme von Jod. Hier noch ein Überblick zu Nitratbelastungen [10]. Die Vermeidung von gechlortem Trinkwasser versteht sich von selber – das ist in Deutschland hingegen in der Regel selten ein Problem. Das alles sollte jedoch im Normalfall alles nicht ‘die’ Rolle spielen – kann jedoch für Menschen mit sehr ernsthaften Schilddrüsenproblemen hilfreich sein.
Check 2: Hashimoto, Autoimmune Thematiken, EBV & Co.
Hashimoto ist eine Autoimmunkrankheit und chronische Entzündung der Schilddrüse (bzw. des Gewebes). Warum die Krankheit auftritt ist nicht genau bekannt. Oft tritt Hashimoto jedoch gehäuft mit Diabetes I, Zöliakie und Vitiligo. Auch der Eppstein-Barr-Virus (EBV) kann wohl ein beitragender Faktor für eine Hashimoto sein [59]. Insofern hat es aus meiner Sicht viel mit autoimmunen Prozessen zu tun – die umso schwerer wiegen dürften, je schwächer das körperliche Gesamtsystem ist. Demnächst gibt es noch ein Teil 2 zu Vitamin D – da gehe ich dann noch mal tiefer auf VDR-Rezeptor-Störungen und EBV & Co. ein.
Vor einer oft propagierten ‘Kur’ mit Jod würde ich in jedem Fall eine ordentliche Schilddrüsen-Diagnostik voranstellen (-> zumindest Ultraschall, TSH, fT3, fT4, rT3, TPO-AK). Denn einfach so nur Jod ‘reinschütten’ – bei einer autoimmunen Problematik, das kann arg nach hinten los gehen. Denn damit wird indirekt über T3/4 der Stoffwechsel angekurbelt, was bei unterliegenden Autoimmunproblemen und Schwermetallbelastungen viele neue Probleme bescheren kann. Ist die Schilddrüse schon zu klein (-> weiter unten mehr dazu), das Gewebe inhomogen, Knoten da, etc. pp. – dann ist Jod ‘draufkippen’ oft ein sehr schlechter Ratgeber und kann zu weiteren Zerstörungen der SD führen bzw. autoimmune Schübe auslösen. Und eine wichtiger Hinweis: Hochdosis Jod ist fast nie eine gute Idee…
Check 3: Andere hormonähnliche Substanzen?
Weiterhin – und darauf geht nicht einmal das Jod-Buch ein – steht unser gesamtes Hormonsystem unter dem Einfluss und der täglichen Belastung von so genannten ‘Endokrinsystem-Disruptoren’. Dies sind Stoffe die unser Hormonsystem stark (negativ) beeinflussen – insbesondere (aber nicht nur) die Pille (bei der Frau), aber auch Weichmacher wie Bisphenol A (BPA) und Phatalate aus verschiedensten Plastik. Ganz stark betroffen in Bezug auf Plastik sind hier dann säure– und insb. fetthaltige & flüssige Nahrungsmittel die in Plastik verpackt sind, z.B. Suppen in Dosen, Milch in Tetra-Paks, Sahne, Jogurt, etc. in Plastikbechern, Käse & Wurst in Plastikverpackung, Tomaten in Dosen mit Plastikbeschichtung, Mineralwasser (Kohlensäure!) & Säfte (Fruchtsäure!) in Plasteflaschen, Tupper & Co., etc. pp.
Je mehr ich mich jedenfalls mit dem Thema beschäftigt habe beschleicht mich der Verdacht, das die das Hormonsystem störenden Weichmacher aus dem Plastik & Co. nicht unschuldig sind + natürlich das viele Menschen einen effektiven Jod- aber auch Selen-Mangel haben dürften (-> Selen, wenn z.B. fT4 o.k. ist, fT3 jedoch nicht).
Check 4: Die ‘Pille’?
Bei ‘Frau’ kommt dann ja noch die Pille dazu (-> unbedingt den hier verlinkten Artikel lesen!). Gerade die langfristigen Auswirkung der Pille und die Wirkung dieses ‘synthetischen Hormonsystem-Disruptors’ unterschätzen viele Frauen und auch deren Männer…
Anm.: Die Pille enthält natürlich keine Hormone oder ‘Östrogene’ (falscher Begriff), sondern künstliche und auf das menschliche Hormonsystem wirksame Stoffe, welche sich (einfach geschrieben) auf die natürlichen Rezeptoren legen und diese für die körpereigenen Botenstoffe blockieren. Damit wird jedoch das ganze Hormonsystem bzw. die Regulation durcheinander gebracht -> Junge Frauen haben damit z.B. oft Hormonwerte wie alte Frauen und / oder ‘gehen auf’ wie ein ‘Hefekuchen’. Zudem baut sich das Zeug im Abwasser nicht ab, akkumuliert sich in der Umwelt – und kommt so wieder zurück zu Mensch & Tier, etc. pp.
Check 6: Stress & Nebenniere o.k?
Unser heutiger ‘Lifestyle’ (-> psychischer & seelischer Stress, kognitive Be- und Überlastung, zu viel Sport, falsche Ernährung, etc.) führt bei immer mehr Menschen zu einer Nebennieren-schwäche (bzw. Schädigung) – insbesondere sind dadurch hoch sensible Personen (HSP) betroffen. Zuerst bedeutet viel Stress viel Cortisol, was TRH supprimiert – und damit die TSH und in Folge die T3/T4 Produktion. Da mag der (alleine nichts aussagende) TSH-Wert o.k. aussehen – weil durch hohes Cortisol supprimiert, wobei er eigentlich höher sein würde. In der Realität sind dann die oft nicht gemessenen fT3 und fT4 auf niedrigstem Niveau. Denn gerade wenn TSH nicht zu fT3/4 passt – ja, auch das ist sehr wichtig – kann es besonders kritisch sein.
Tipp: Dazu weiter unten gleich mehr im Beitrag.
Check 7: Ernährung o.k.?
Als ich las, das Hashimoto oft zusammen mit Diabetes I, Zöliakie und Vitiligo auftritt – da konnte ich mir nicht verkneifen an Milchprodukte (-> machen wohl Diabetes Type I aufgrund von Autoimmunprozessen) und Proteine von glutenhaltigem Getreide (-> insb. Weizen) zu denken. So schreibt Dr. Datis Kharrazian [42]:
“Markieren die Antikörper Gluten, um es abzubauen, stimulieren sie auch die Bildung von Antikörpern gegen die Schilddrüse (weil sie einander strukturell so ähnlich sind). Mit anderen Worten, jedes Mal, wenn Gluten aufgenommen wird, löst das Immunsystem einen Angriff nicht nur auf das Gluten, sondern auch auf die Schilddrüse aus.”
In diesem Falle ist nach Kharrazian auch von geringsten Mengen abzuraten.
Check 8: Auswirkungen von blauem Licht (LED & Co.) & EMF
Nach Dr. Jack Kruse ist blaues Kunstlicht, das auf die Schilddrüse bzw. den ganzen Körper Trift nicht vorteilhaft für Hashimoto bzw. kann dieses Symptom-Bild (seiner Meinung nach) auch auslösen. Er führt in einem anderen Blogpost aus:
“Light controlled organs: uterus, … thyroid…., parathyroid glands, pituitary, and pineal glands all undergo blue light stress because all of them contain strong blue light chromophores and this is why oncogenesis in these organs is always associated with low melatonin levels and low vitamin D3 levels.”
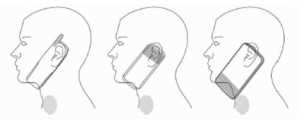
Platzierung von Antennen in Mobiltelefonen (über die verschiedenen Typen) im Verhältnis zur Schilddrüse. Quelle: [27]
Auch die steigende Nutzung von Mobilfunk & Co. kann zu Problemen mit der Schilddrüse (u.a. Krebs) führen [27]. Wie lange gibt es das exzessive Blaulicht? Wie lange nutzen die Menschen in dem heutigen Maße Mobilfunk und neuste Smartphones? Und seit wann haben so viele Menschen Probleme mit Hashimoto und Schilddrüse? Lest mal meine Artikel zu Blaulicht, jedoch auch Mobilfunk & Co.
Check 9: Mitochondriale Störungen wie HPU/KPU
Ganz wichtig – und kaum einer hat es auf dem Schirm: Sehr viele Menschen mit Hashimoto bzw. Problemen der Schilddrüse haben eine mitochondriale Stoffwechselstörung: HPU bzw. KPU [28]. Hier gibt es eine Fehlbildung des Häm (auch wichtig für die Schilddrüse) und in der Folge einen teils dramatischen Verlust an aktivem Vitamin B6 (P5P), Zink und Mangan – weil der Körper diese Stoffe an das fehlerhafte Häm bindet um es auszuleiten. Der Verlust an diesen Mikronährstoffen hat das so viele Folgen… das es einem gruselt. Deswegen ist für mich ein Test auf HPU bei starken Problemen mit der SD auf jeden Fall angesagt. Was hier Henne bzw. Ei ist kann ich nicht sagen – eine HPU/KPU kann kann für mich jedoch ein deutlicher Verstärker bei und für Schilddrüsen-Thematiken sein.
Ach ja: Interessant ist, das ca. 10% der Frauen und 1% der Männer von der HPU betroffen sein sollen [28], wobei Dr. J. Mutter von 20-30% aller Menschen (verschiedene Schweregrade) ausgeht und deutlich mehr (als die 1%) Männer betroffen sein dürften.
Check 10: Schwermetallbelastungen (Amalgam & Co.)?
Welche ja massivste Auswirkungen auf unser Immunsystem, Hypophyse, Hypothalamus & Co. haben. Ich schreibe hier nur: Zahn-Amalgam! Wer mehr lesen mag – hier gibts den ersten Artikel der Detox-Serie. Aber auch Wurzelkanalbehandlungen und CAP (chronische apikale Paradontitis) sind nicht zu verachten! Aber dazu gibt es später mal einen Artikel (inkl. FDOK & NICO).
Check 11: (Andere) Chronische Entzündungen
Generell können chronische Entzündungen mit Ihren hohen inflammatorischen Zytokinen (-> IL-6, TNF-alpha, INF-gamma, IL-1, etc.) können ebenfalls THS supprimieren [61] und damit Probleme erzeugen. Die Ursachen sind mannigfaltig und können von allerlei Umweltproblematiken, Schwermetallen, EMF, Entzündungen im Darm & Zahn-Bereich (u.a. Wurzeln, FDOKs) und vielem mehr hervorgerufen werden.
Ganz wichtig vor der Einnahme von SD-Hormonen: Die Nebenniere checken!
Vorab, also vor der Einnahme von Schilddrüsen-Hormonen wie L-Thyroxin und ggf. Thybon, sollten aus meiner Sicht zumindest noch DHEA-S und Morgen-Cortisol (bis max. 8:30) überprüft werden um eine Nebennierenschwäche (NNS) bzw. Insuffizienz auszuschließen (-> siehe auch Beipackzettel L-Thyroxin [33]). Im ersten Schritt geschieht dies über Blutwerten in Bezug auf das Steroidhormonsystem (also zumindest Pregnenolon, Progesteron, Cortisol, freies Testosteron, Estradiol E2 und SHBG) – weil die Schilddrüse ja nicht alleinig da steht und es oft einen (systemischen) Grund für die Unterfunktion gibt (-> die Schilddrüse ist nur ein kleiner Teil in einem großen Regelsystem mit vielen Rückkopplungen).
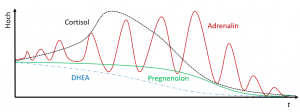
Eine Variante des Verlaufs von Cortisol, Adrenalin und der Steroidhormone (DHEA / Pregnenolon) im Verlaufe einer so-genannten ‘Nebennierenschwäche’ durch viel Stress (-> Cortisol-Anstieg) & später hohes Adrenalin (-> Kompensation niedriges Cortisol) bis gar nichts mehr geht.
Ist das Cortisol (dauerhaft) zu niedrig, dann bietet sich Abnahme eines Cortisol-Tagesprofils inkl. DHEA-S, (Nor-)Adrenalin und Dopamin (-> NeuroSpot 24h – Urin & Speicheltest) an, denn Adrenalin, DHEA & Cortisol stehen in Wechselbeziehung. Ein grober Leitfaden ist:
- Morgen-Cortisol tief, DHEA-S hoch = NNS, wobei das DHEA wohl ein Versuch ist, das Cortisol auszugleichen
- z.B. Corti < 12 µg/dl und DHEA-S > 250 µg/dl (Frau) bzw. >350 µg/dl (Mann), wobei die Werte Alters- und Geschlechtsabhängig sind.
- Morgen-Cortisol hoch, DHEA-S tief = NNS oder starker Stress
- z.B. Corti > 20 µg/dl und DHEA-S < 150 µg/dl (Frau) bzw. <200 µg/dl (Mann), wobei die Werte Alters- und Geschlechtsabhängig sind.
- Beide tief = ggf. starke NNS.
- z.B.
Umrechnung: DHEA-S von µmol/L in µg/dL: Wert * 38,58. Cortisol von nmol/L in µg/dL: Wert geteilt durch 27,59
Achtung: So wie ich es (und den Beipackzettel [33]) verstanden habe, sollte auf jeden Fall sicher gestellt werden, das die Nebenniere vernünftig arbeitet bzw. behandelt wird – bevor mit der Einnahme von L-Thyroxin begonnen wird. Der Hintergrund ist, dass eine bessere Schilddrüsenfunktion das System “ankurbelt” und dadurch noch mehr Stress bei der Nebenniere entsteht. Durch die Gabe (-> eincremen, Unterarme) von z.B. Hydro-Cortison (-> das ist das richtige Menschen- und bioidentische “Zeug” und nicht zu verwechseln mit “Cortison”-Creme) kann die Nebenniere hier vorab entlastet werden. Die Dosis ist natürlich Umstandsabhängig und nicht Aspekt dieses Artikels.
Zu DHEA-S, Morgen-Cortisol & Co. – sowie Möglichkeiten der Ergänzung steht dann mehr in meiner Hormonsystem-Serie, z.B. dem Teil 4. Allerdings werden die meisten auf professionelle Hilfe zurückgreifen müssen um sich zu orientieren bzw. entsprechende “Rezepte” zu bekommen. Um dabei den “richtigen” Therapeuten zu identifizieren der ausreichend “Plan” hat mögen meine Hormon-Serienartikel wichtige Hinweise geben.
Noch was zur (Behandlung) der Nebenniere…
In Bezug auf die Unterstützung der Nebenniere würde ich bei einer Therapie meinerseits, also wenn dieses angezeigt wäre, immer auf Menschen-Identische Hormonersatzstoffe wert legen – also z.B. Hydrocortison (HC) Creme & Tabletten (-> letztere eher nicht so gut, weil Dosis auf einmal im System) [29], Plenadren [31][34] und nicht andere (z.B. Prednisolon [30][31]), weil dies meist synthetische Derivate sind, welche nicht bioidentisch sind und z.B. die Rezeptoren blockieren. Das genau ist der Unterschied zwischen “Hydro-Cortison” (Gut) und “Cortison” (schlecht).
Hier wird aus meiner Sicht der Anwender bzw. Patient bewusst in die Irre geführt, weil die “Cortison”-Cremes und Tabletten kein Cortison, sondern ein Cortison/Cortisol-Derivat zum Inhalt haben. Dazu auch Dr. med. Goischke zu Plenadren im Ärzteblatt [31]:
“Eine Glukokortikoid-Substitution durch Hydrocortison-Tbl. mit veränderter Wirkstofffreisetzung (Plenadren) führt zu einer Verbesserung der Lebensqualität, des Blutdrucks, der metabolischen Stoffwechsellage und imitiert die physiologischen Cortisol-Spiegel am ehesten nach (10).” sowie “Die Substitution mit Prednisolon ist wissenschaftlich nicht vertretbar.” mit Verweis auf [32].
Die Behandlung, Einstellung der richtigen Dosis (z.B. Plenaren & HC-Creme über 0,5%), etc. gehört auf jeden Fall in die Hand eines kompetenten Spezialisten. Optimal ist hier aus meiner Sicht die Creme, welche morgens, Vormittags und am frühen Nachmittag appliziert wird. Hier möchte ich in dem Kontext NNS nur auf die wichtigsten Begriffe hingewiesen haben. Allerdings gibt es hier auch einige pflanzliche Substanzen die ggf. helfen können, da sie wohl u.a. positiv auf regulative Prozesse im Organismus wirken.
Dr. med. Strienz empfiehlt bei NNS (u.a. im Kontext HPU/KPU) regelmäßigen Schlaf (spätestens 22 Uhr), Vermeidung von Stress, regelmäßige Mahlzeiten (3), genug Salz, immer ein eiweißreiches Frühstück, sowie Vitamin C und B5 (über den Tag verteilt) [36]. Alles Dinge denen ich zustimmen kann, wobei natürlich noch mehr gemacht werden kann…
Achtung: Bei Provokation der Nebenniere (z.B. mit ACTH-Test). Sich immer Fragen: Welche praktische Relevanz soll das Ergebnis haben? Ich würde so auf einen daniederliegenden (-> die NN) nicht noch (weiter) mittels ACTH-Test einprügeln wollen, zumindest nicht ohne sehr klaren Grund und Zweck. ACTH ist ein Hormon, das wie TSH, von der Hypophyse ausgeschüttet wird und die Nebenniere anregt [30]. Jedoch würde keiner auf die Idee kommen bei einer SD-Unterfunktion diese mit (einer hohen Gabe an) TSH zu provozieren – nur um zu schauen ob da noch (irgend-) was funktioniert… um dann bei einer ‘irgendwas-Funktions-Diagnose’ nichts zu tun bzw. daraus zu schließen. Meine Meinung: Der ACTH-Test ist in der Regel unsinnig und beantworte keine relevante Fragestellung.
Überlegungen zu L-Thyroxin (T4), Thybon (T3) – Einnahme & Einschleichen
Wenn Selen, Jod & Co. nicht helfen, die fT3/4 Werte & Co. jedoch weiterhin schlecht bleiben (-> unter dem bzw. im unteren ‘Referenzbereich‘ liegen), dann ist eine Ergänzung mit L-Thyroxin und ggf. Thybon (wenn auch mit mehr T4 die fT3 Werte nicht steigen wollen…) aus meiner Sicht eine angezeigte Handlungs-Option für den Therapeuten.
Natürlich sollte geschaut werden, das wirklich alle Co-Faktoren für die Dejodase (T4->T3) da sind, denn sonst kann es sein, das auch viel L-Thyroxin den fT3-Wert nicht sinnvoll bewegen wird. Im Falle das es keine Schilddrüse mehr gibt (oder Sie viel zu klein ist), wäre für mich selber eine Supplementierung mit T4 und T3 angezeigt. Wo soll es auch sonst her kommen bzw. gebildet werden?
Und eine bitte: Lest euch mal durch, wie die Referenz- und Normwerte entstehen! Normwerte sind keine Gesundheitswerte – und wenn ihr in diesem Fall am Rande der unteren Norm ‘metabolisiert’, dann wundert euch nicht, wenn ‘nichts mehr geht’ – meint: Keine Energie, depressive Verstimmungen, keine klare Rübe bzw. Watte im Kopf, etc. Ich meine damit: Untere Normwerte sind nicht immer optimale Gesundheitswerte. Wo ich bei Homocystein eher die unteren Normwerte suchen würde – ist dies bei den Schilddrüsen-Werten eher das oberste Drittel – oder höher (-> je nach Labor-Referenzwerten & eigenem Empfinden und ‘Wohl-Befinden’). Wer das “Absacken” der Normwerte für die Schilddrüse in den letzten 20 Jahren beobachtet hat, der weiß warum ich letzteres geschrieben habe.
Wichtig: Ab und zu existiert auch eine generelle Antipathie gegenüber Hormonen – etwas was aus meiner Sicht an dieser Stelle nicht angebracht ist. Bei den “Hormonen” gilt es immer zwischen den Menschen- und Bioidentischen und zwischen denen, an den ein Chemiker “rumgebastelt hat”. L-Thyroxin und Thybon sind aber Menschen- und Bioidentisch, ‘auch’ wenn Sie von einem Pharma-Hersteller kommen.
Thybon (T3) ergänzen – Was ist das überhaupt?
Thybon (T3) ist das primäre aktive Schilddrüsenhormon, was aus T4 gebildet wird. Oft funktioniert die Umwandlung nicht (-> zu wenig Selen, Probleme mit der Leber, andere Faktoren, etc.). Wenn also im Falle einer Gabe / Einnahme von T4 auch nach Monaten die fT3-Werte nicht auf sinnvolle Werte steigen wollen, sollte aus meiner, und auch aus Sicht eines Berichtes in der Ärztezeitung, ggf. mit Thybon (T3) ergänzt werden [44]. Ich erwähne die Ärztezeitung hier explizit, da der Artikel recht ‘einfach geschrieben’ ist – und so auch inhaltlich zugänglich für Ärzte ‘unter Zeitdruck’ sein sollte.
Das ‘Problem’ mit Thybon ist denn auch nicht, das dieses Hormon nicht wirkt – sondern kaum ein Arzt damit Erfahrung hat. Durch die Verwendung als Dopingmittel für Leistungssportler ist es mal in ‘Verrufenheit’ geraten – Letztendlich zeigt aber genau diese Verwendung, wie wichtig T3 für den Energie- und Zellstoffwechsel ist. Zu wenig fT3 ist für mich keine Option – zu viel (-> Doping) allerdings auch nicht: Weil das auf Dauer die Systeme im Körper stressen kann (-> wie bei einer Überfunktion).
Ein praktisches Problem bei der Verwendung von Thybon ist denn auch, das es dies nur in Dosen von min. 20 µg pro Tablette gibt. Das ist recht viel – weswegen die Tablette meist zerteilt werden muss (vierteln, achteln, etc.) um auf sinnvolle Dosierungen zu kommen, welche dann verteilt über den Tag eingenommen werden. Dies, da die Halbwertszeit von T3 recht gering ist.
Ach ja: Bitte mit dem im Ärztezeitungs-Artikel [44] angegebenen Novothyral vorsichtig sein – denn bei einem T3/4 Kombi-Präparat kann T3 und T4 nicht unabhängig (-> also individuell) dosiert werden! Ich, für mich, würde da eher Einzelpräparate nutzen.
Etwas zur (aus meiner Sicht) optimalen Einnahme von L-Thyroxin & Thybon (T3)
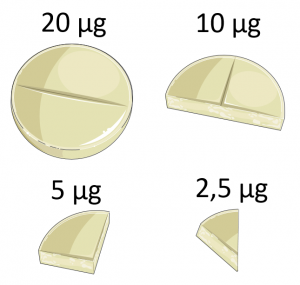
Teile und Herrsche: Wie man eine Tablette Zerteilen und damit die Dosis aufteilen kann.
Bitte beachten: Mit der Einnahme von T4 und ggf. T3 wird oft nach langer Zeit der Stoffwechsel wieder aktiviert – hier kann es u.a. zur (Schwermetall-) Entgiftung der Zellen und Organe kommen – so das sich eine begleitende Einnahme von Bindemitteln (bitte kein Chlorella!) sowie eine Unterstützung der Leber empfiehlt (-> ein Artikel dazu ist in Planung). Im Falle das eine HPU-Stoffwechselstörung vorliegt (-> bei Verdacht würde ich immer Testen!) sind ggf. noch andere ‘Vorarbeiten’ zu erledigen – etwaiges bitte ich meinen Artikeln zur HPU zu entnehmen.
Zu Beginn der ganzen Medikation sollte das L-Thyroxin (-> LT, T4) und später ggf. T3 (-> als Thybon) ‘eingeschlichen’ werden (-> Siehe auch den Beipackzettel).
Meint: Nicht mit großen Dosen starten, sondern kleine Brötchen backen (z.B. Start-Dosis je 12,5 µg je Morgens und Abends) und alle ‘x’ Wochen bzw. nach Bedarf langsam die Dosis erhöhen (z.B. immer um 12,5 µg) [33]. Dabei sollte optimalerweise ein Tages-Protokoll geführt werden, in dem notiert wird wie es einem geht. Ca. 2-4 Wochen nach dem die jeweilige Zieldosis erreicht ist, sollten (unbedingt) die SD-Werte kontrolliert werden. Einige verspüren in den ersten 2-3 Tage etwas, was ggf. als ungewohnt wahrgenommen wird, die meisten erleben aus meiner Erfahrung jedoch recht schnell einen Energieschub.
Wichtig: Welche Dosierungen sinnvoll sind, in welchen Intervallen gesteigert & kontrolliert wird – das festzulegen und zu begleiten ist die Aufgabe eines verantwortungsvollen & kompetenten Arztes. Auf jeden Fall sollte mit einer Kontrolle der Blutwerte am Anfang nicht 3-6 Monate gewartet werden. Ist eine gute Dosis erreicht sollte (bzw. muss) trotzdem alle ca. 6 Monate zumindest TSH, fT3 und fT4 kontrolliert werden. Stimmen die Werte nicht mit dem Zielkorridor überein (z.B. fT4 >= 1,4 und fT3 >=3,4) – dann kann ggf. nachjustiert werden.
Tipp: Als Schritte in Bezug auf Dosis-Steigerung und Absenkung sind aus meiner Sicht 2,5-5 µg bei Thybon und 12,5 µg bei L-Thyroxin praktikabel. Und ja: Die 20 µg Thybon (T3) Tabletten kann man auch ‘achteln’.
Hinweis: Die Gabe von T4 erniedrigt meist den TSH, so das es zu einer geringeren endogenen Produktion von T4 kommen kann. Mini-Dosen von T4 (z.B. 25 µg / Tag) können so nach ein paar Wochen dazu führen das effektiv noch weniger T4 im Körper zur Verfügung steht. Mit einer raschen Kontrolle und Erhöhung der Werte sollte aus meiner Sicht also nicht zu lange gewartet werden, denn 25 µg L-Thyroxin sind aus meiner Sicht niemals eine Zieldosis. Passiert nach initialer Einnahme von T4 wenig oder fühlt man sich noch bzw. nach kurzer Zeit wieder Schlapper ist dies aus meiner Erfahrung ein Zeichen das die T4-Dosis ggf. noch zu niedrig sein könnte. Das ganze ist jedoch alles sehr individuell und lässt sich nicht (komplett) in ein allgemeines Schema verallgemeinern. Deswegen ist auch die regelmäßige Kontrolle der Blutwerte nötig!
Wichtig: T3 ist neben T4 immens wichtig für viele Körperfunktionen [39][41][41]. Bleiben die Blutwerte von T3 auch nach der Gabe von T4 (L-Thyroxin) sowie ggf. vorheriger Ergänzung von Selen, Jod, Zink, Tyrosin, B-Vitaminen und anderen Co-Faktoren weiter niedrig, so würde ich – wenn es mich betreffen würde – mit dem behandelnden Arzt über die Gabe/Verschreibung von T3 sprechen. Leider sind da viele Ärzte sehr zurückhaltend, weil Sie die Zusammenhänge nicht verstehen und diese auch im Studium und auf Fortbildungen nicht thematisiert werden.
Noch wichtiger (Wiederholung): T4 & insbesondere T3 ‘fahren den (mitochondrialen Zell-) Stoffwechsel hoch’ – und damit auch die ‘Zellentmüllung’. Optimaler Weise wird also die Diagnose einer SD-Unterfunktion je nach ‘Amalgamvergangenheit’ mit einem Check auf eine Schwermetallbelastung (optimal Haar-Analyse) und einem HPU-Test (Keac) kombiniert und nichts übertrieben. Bei zu viel Gas auf einmal kann dieses u.a. auch sehr entgiftend wirken und die antioxidativen Systeme sowie die Ausscheidungsorgane (zu Anfang) überfordern. Insofern sollte der ganze Lifestyle vorab überprüft und verbessert werden – auch Bindemittel helfen oft, sowie ein ordentlicher und regelmäßiger Stuhlgang!
Teile T3/4 und herrsche… und noch ein paar Tips zur Einnahme
Ein anderer, aus meiner Sicht relevanter Aspekt ist, das ich die Einnahme der SD-Hormone (also T4/L-Thyroxin und ggf. T3/Thybon) auf ca. 2-3 Dosen über den Tag verteile. Ein längerer Artikel ist dann hier zu lesen (Link klicken), hier nur die Kurzversion:
- T4 in zwei Dosen morgens & abends (‘auf der Bettkante’ – als die erste und letzte Tätigkeit am Tag)
- Dosis jeweils ca. 1/2 Tagesdosis.
- z.B. Morgens: 62,5 µg und Abends: 62,5 µg (125 µg gesamt).
- Dosis jeweils ca. 1/2 Tagesdosis.
- T3 in 1-3 Dosen, mit Schwerpunkt auf den Morgen (am Morgen und am Abend zusammen mit T4)
- Bei kleinen Dosen (z.B. 5 µg) alles am Morgen an dem Aufstehen.
- Alternativ: 2,5 µg morgens und 2,5 µg mittags.
- Bei mittleren Dosen (z.B. 10 µg) 50% (5 µg) am morgen und 50% (5 µg) zum Mittag.
- Alternativ: 5 µg morgens , 2,5 µg mittags, 2,5 µg abends.
- Bei höheren Dosen (z.B. 15 µg) je 1/3 (5 µg) an morgen, mittags und am Abend
- Alternativ: 7,5 µg am morgen, 5 µg am Mittag und 2,5 µg zur Nacht.
- Bei hohen Dosen von (z.B. 20 µg) 50% (10 µg) am morgen, 25% (5 µg) mittags und abends ebenfalls 25% (5 µg) der Tagesdosis.
- Bei kleinen Dosen (z.B. 5 µg) alles am Morgen an dem Aufstehen.
Warum? Die Schilddrüse schüttet die Hormone auch nicht in ‘einem Schwall’ am Morgen aus – sondern kontinuierlich und nach Bedarf. Zudem kann es starke (falsche) Rückkopplungen im ganzen Regulationssystem für die Hormone geben – weil auf einmal hohe ‘Spitzen’ bei T3/4 auftauchen – was meiner Einschätzung nach nicht wünschenswert ist. Als Dipl. Ing. mit Hintergrund in Regelungstechnik scheint es für mich hier klar geboten (bzw. sinnvoll) den natürlichen Mechanismus des Körpers zu nach zu empfinden. Aber das ist meine ganz persönliche Sicht der Sache…
Die Bioverfügbarkeit von oralem T4 soll bei ca. 80% und die von T3 bei ca. 90% liegen. Eine fettige Mahlzeit senkt die T4-Absorption um 40%, und selbst das Trinken von Kaffee senkt ihre Absorption um 27% bis 36%. Daher sollte T4 im Fastenzustand, mit Wasser – am besten wirklich gleich nach dem Aufstehen und kurz vorm zu Bett gehen eingenommen werden. Das T4 erreicht dann 2-4 Stunden nach Einnahme seinen Höhepunkt im Serum, das T3 nach ca. 1-2 h. [58].
Supprimiertes (niedriges) TSH bei L-Thyroxin (T4) und/oder Thybon (T3) Supplementierung – Ungut?
Ein starkes absinken des TSH bei Einnahme von Thybon (T3), auch auf Werte um ‘0,0x’, ist nicht unüblich und bekannt – was sogar mal im Beipackzettel von z.B. Novothyral (T3/4-Kombipräparat) stand. Warum ist das eher normal? Ganz einfach: Das Regelsystem aus Hypophyse und Hypothalamus will ja den T3/T4-Wert im Körper bzw. Blut in einem bestimmten (ggf. zu niedrigen) Bereich halten. Wird nun endlich mal gut (oder adäquat) versorgt, dann regelt das körpereigene System gegen – was der Schilddrüse durch ein niedriges TSH signalisiert wird.
Allerdings ist dies aus meiner Sicht kein Grund die Supplementierung mit T3/T4 abzubrechen oder zu vermindern. Relevant sind für mich die (hoffentlich guten) fT3/fT4 Werte (z.B. fT4 >=1,4 und fT3 >= 3,4) welche regelmäßig im Blut gemessen werden sollten, damit sichergestellt ist das diese Werte nicht zu weit nach oben gehen (also aus dem oberen Referenzbereich heraus) aber auch nicht zu weit unten liegen (siehe “z.B.”).
Die Kernfrage ist indes: Warum reguliert das System sich überhaupt so weit herunter? Liegt eine Organstörung vor? Ist diese eventuell induziert durch Quecksilber (Amalgam) – oder andere Schwermetalle (-> stören die Regulation der Hypophyse und des Hypothalamus)? Gibt es eine systemische Entzündung? Autoimmune Prozesse oder Krankheiten bzw. Symptome? Sind die Entzündungsmarker im Blut hoch bzw. wenigstens mal gemessen worden (u.a. hsCRP, TNF-alpha, IL10)? Viele Fragen… und oft keine befriedigenden Antworten.
Ach ja, TSH kann auch noch erniedrigt sein, wenn: Wenn eine HPU/KPU vorliegt, durch Fasten, Rauchen, Mangelernährung, schwere Erkrankungen, Depressionen, Hyperkaliämie, Hyper-Kortisonismus, viele Glucocorticoide, Katecholamine, Somatostatin, chronische Gaben von hochdosiertem Jod >0,5 mg / Tag, Labor-Probleme!, Interferenz mit HCG. Eine A-Typische Erhöhung kann dann durch Jod > 1 mg, Vitamin A-Mangel, Östrogene (Hormon-Obergruppe), Dopamin-Antagonisten, Psychopharmaka, Hypercorticoidismus, Nebennieren-Insuffizienz, Hypokalzemie, Schlafentzug, Erholungsphasen nach schweren Krankheiten, HIV, etc. pp. entstehen.
Gerade die Gefährlichkeit des Rauchens haben viele nicht auf dem Radar. Mit der Absenkung von TSH fallen beim alleinigen Messen von TSH auch größere Unterfunktionen erst spät auf. Zudem werden mit dem Rauchen auch Hungergefühle unterdrückt, was eine Mangelernährung befördert, wobei gleichzeitig noch mehr Mikronährstoffe für die Entgiftung der schädlichen Inhaltsstoffe benötigt werden. Ein Teufelskreislauf!
Was ist mit NDT (Natürlichem Schilddrüsen-Extrakt)?
NDT steht für ‘Natural Desiccated Thyroid’ und ist letztendlich gefriergetrocknetes Schilddrüsenextrakt -in der Regel vom Schwein, aber auch vom Rind, Pferd oder Schaf. Dieses enthält nicht nur T4, sondern auch T3, T2, T1 und Calcitonin – ggf. auch noch mehr [46][47]. Es schlägt aus meiner Sicht wohl oft deswegen ‘besser an’, da u.a. auch das T3 (Thybon) enthalten ist (was viele Patienten die L-Thyroxin nehmen nicht verschrieben bekommen bzw. einnehmen).
Was spricht für mich gegen NDT?
- Der (höhere) Preis
- Das T4 und T3 nicht (nach Bedarf) individuell dosiert werden können.
- Das unterschiedliche Chargen ggf. unterschiedlich konzentriert sein können.
- Die schlechte generelle Dosierbarkeit, weil nicht klar ist wie viel T3 und T4 genau pro Kapsel oder mg enthalten ist.
- Die ggf. leicht unterschiedlichen Zusammensetzungen der tierischen Hormone.
- die war Menschen-kompatibel aber anderer Herkunft sind (z.B. Schwein, Rind)
Allerdings ist bei NDT bzw. Schilddrüsen-Extrakt von Rindern (oder Schweinen) für mich die Vorstellung durchaus interessant, dass hier mit einem SD-Hormon-Mix gearbeitete wird, der nicht nur T4 bzw. T3 enthält, sondern ggf. auch T2, T1, T0 und anderes [46]. Ggf. ist ja auch eine unterstützende Dosierung zu dem klassischem T3 / T4 eine Variante? Bei Fragen würde ich diese Optionen mit meinem behandelnden Arzt absprechen, da die Ausgangslagen jedes Menschen wie immer individuell und unterschiedlich sind.
Ernährung, Insulin & Schilddrüsenhormone (insb. Low-Carb, Keto)
Die Umwandlung von T4 nach T3 braucht ausreichend Insulin. Wer nun eine Ketogene bzw. ausgesprochene Low-Carb Ernährung durchführt, der kann sich auch Probleme in Bezug auf die Umwandlung von T4 nach T3 bereiten [53][54]. Aber eine Low-Carb Ernährung bereitet wohl auch der HPA-Achse (Hypophyse-Hypothalamus-Nebenniere) Probleme [54]:
“HPA axis dysregulation, also known as adrenal fatigue, is another condition where a moderate carb intake is important for general health. “
Eine Low-Carb Ernährung erhöht Cortisol – was im Kontext (psychischer) Stress (erhöht auch Cortisol) – die Nebenniere zusätzlich belastet. Kommt es dann zu einer Nebennierenschwäche, denkt sich der eine oder andere das ein höheres Cortisol durch Low-Carb hier ggf. vorteilhaft wäre – aber weit gefehlt. Der ‘Stress’ den die Low-Carb oder Keto-Ernährung macht, belastet die Nebenniere dann noch zusätzlich (-> ein ‘Halbtoter’ soll noch extra Arbeit verrichten).
Ach ja: Calcium vermindert auch die Aufnahme von L-Thyroxin. Das Milchprodukte (mit viel Calcium) nicht gesund sind weiß man heute. Das Soja & Tofu (überhaupt) keine gute Idee bei Schilddrüsen-Problemen sind – sollte sich ja auch rumgesprochen haben.
Tipp: Hier im Blog finden sich an vielen Stellen noch Sachen zu Low-Carb & Co. – und warum solch eine Ernährung aus meiner Sicht eine eher ungute Idee ist – z.B. hier, hier oder hier.
Schilddrüsen-Hormone: Woher, wenn nicht stehlen?
Oft höre ich von der Problematik, das die Schilddrüse zu klein ist, die (freien) Werte “Unterirdisch” sind, jedoch kein Arzt Schilddrüsen-Hormone verschreiben mag, weil das TSH “noch irgendwie” im Rahmen ist oder einfach gar nichts verstanden wird. Ggf. ist auch das Budget der Praxis aufgebraucht, oder der Mensch, der die Beschwerden hat macht noch nicht den Eindruck einer kognitiven oder “metabolischen Leiche”.
Außer einem Ärzte-Marathon oder dem Angebot an den Arzt die Hormone als Privat-Rezept auszustellen (-> dann wird sein Budget nicht belastet) fällt mir in der Regel nicht viel ein. Ich selber kann inzwischen so ziemlich jeden Arzt “tot quatschen”, so das zwei Dinge passieren: a) Ich brauche nie wieder zu diesem Arzt gehen oder b) ich bekomme das, was ich ausweislich der Blutwerte brauche. Nur ist das keine Lösung für jeden und diese Variante ist auch nicht immer erfolgreich.
Allerdings gibt es noch eine dritte Möglichkeit, welche besser als nichts sein kann. Einige Leser mögen in Ländern wohnen, wo die Situation noch dramatischer ist als in Deutschland, so das ich diese aus meiner Sicht durchaus probate Lösung hier beschreiben mag:
Hinweis: Dieser (kleine) Teil ist nur für Freunde des Blog nach dem Login sichtbar.
Mein Fazit
Die Schilddrüse ist ein komplexes Thema! Zu den Hauptproblemen bzw. (ursächlichen) Auslösern, speziell wenn es zu Entgleisungen mit der SD, Hashimoto und Co. kommt, zählen & erwähnen andere Menschen und ich (neben genetischen Faktoren) folgendes:
- HPU – Oft unerkannte und nicht behandelt
- Hormonelle Umstellungen des Körpers – Pubertät, Wechseljahre, Menopause, etc.
- Exogene Hormonderivate – also z.B. die Pille (-> ‘hormonelle’ Verhütung), hormonell wirkende Substanzen aus Plaste & Co.
- Stress in vielfältigsten Formen – durch den (heutigen) Lebensstil vermittelt.
- Eine Schwermetall-Belastung – Quecksilber durch Amalgam ist hier einer der Klassiker…
- Eine beschi**ene Ernährung – ein großes Thema in diesem Blog 😉
Zu vielen dieser Themen gibt es Beiträge in diesem Blog…
Wer denkt, das er Probleme mit der Schilddrüse hat (oder auch nicht) sollte unbedingt die minimal nötigen Werte prüfen lassen (TSH, fT3, fT4) sowie auf eine Ultraschall-Untersuchung bestehen. Worauf dann zu achten ist – ist im Artikel beschrieben. Vor einer potentielle Behandlung mit Schilddrüsen-Hormonen sollte jedoch die Nebennierenfunktion geprüft und ggf. behandelt werden – so wie es im Beipackzettel von L-Thyroxin steht.
Noch ein paar zusätzliche Tips zu den Co-Faktoren (neben dem Jod)
Die Dejodase (Schritt T4->T3) benötigt wie weiter oben beschrieben genug Selen – und da Deutschland auch ein Selen-Mangelgebiet ist, kann es sinnvoll sein auch hier nachzuhelfen und z.B. eine (oder max. 2 -> Radium!) Paranüss(e) am Tag zu essen bzw. mit Selen zu ergänzen. Mit was ergänzt werden könnte, steht im verlinkten Selen-Artikel.
Und auch die anderen Co-Faktoren wie Zink, Vitamin A (u.a. Möhren, Spinat, Kürbis, tierische Leber, …) sollten nicht vernachlässigt werden, wie auch das LPI betont. Genug Vitamin D versteht sich ja schon fast von selber und genug Vitamin E ist recht einfach über Walnüsse und/oder ein paar extra (24h gewässerte) Mandel zu beschaffen. Die B-Vitamine (2, 3, 6) gehen in der Regel gut über Getreide, Hülsenfrüchte, Blatt- und Grünzeug sowie gekeimtes.
Wichtig für ein vernünftig funktionierendes (Schilddrüsen-)Hormonsystem sind auch die beiden Aminosäuren Tyrosin und Phenylalanin, welche u.a. über den Skikimisäureweg im menschlichen Darm (von Bakterien -> Mikrobiom gebildet werden). Ein gut funktionierender Darm bzw. eine ausreichende Zufuhr an Proteinen ist also auch wichtig.
Mit zu wenig Natrium (Salz) in der Nahrung tut man sich anscheinend auch keinen gefallen in Bezug auf Hormonsystem und die Schilddrüse – so zumindest mein aktueller Schluss in meinem Blog-Post zu Natrium.
Ach ja, ein dauerhaft hoher Cortisolspiegel ist Mist, weil weniger T4 wird in T3 und mehr T3 wird in das bremsende rT3 gewandelt wird. Was macht mehr Cortisol? Neben Stress u.a. den ganzen Tag und bis spät in die Nacht hinein Blaulicht aus den meisten Energiespar- und LED-Lampen sowie dem Hintergrundlicht der Displays (Monitor, Smartphone, Tablet, Fernseher, eBook-Reader mit Hintergrundbeleuchtung, etc.).
Speziell bei Frauen sollte beachtet werden das die Pille (oder eine etwaige Einnahme in der Vergangenheit) das ganze Hormonsystem bzw. dessen Regulierung (über Hypophyse und Hypothalamus) durcheinander gebracht haben kann. Ein einfaches Absetzten reicht hier oft nicht um alles wieder in Gang zu bringen, insb. nicht wenn die Pille schon in sehr jungen Jahren (z.B. ab der Pubertät) eingenommen wurde.
Wenn das alles nicht hilft…..
Kurzum: Vieles über die Schilddrüse und die Zusammenhänge ist noch unklar. Im Hashimoto-forum.de gibt es noch eine Zusammenfassung des Interviews mit Dr. Prof. Führer [60], was ich hier kurz auszugsweise zusammenfasse:
- Die Vorstellung, die Hormone T4 und T3 würden einfach so aus dem Blut in die Zellen kommen sei überholt.
- Es gäbe eine “Kontrolle” der Zellen durch ein Transporter-Protein namens MCT8
- Wenn dieses defekt ist, hat diese erhebliche Auswirkungen für den Betroffen.
- Weswegen die heutige SD-Diagnostik bei einigen Patienten nicht ausreiche.
- Es gäbe eine “Kontrolle” der Zellen durch ein Transporter-Protein namens MCT8
- Große Bedeutung haben wohl auch die sogenannten ‘Thyronamine‘,
- welche man auch als kalte Hormone aus der Schilddrüse (->chemisch Abkömmlinge dieser) bezeichnet.
- Diese hätten häufig einen gegensteuernden Charakter zu den normalen Schilddrüsenhormonen.
- Aber dieser Mechanismus ist äußerst kompliziert und noch nicht restlos geklärt.
- Die Thyronamine zeigen ihre Wirkung an den G-Protein gekoppelten Rezeptoren (GPCR) der Zellmembran,
- und dies extrem schnell in der Wirkung im Vergleich zu den langsameren klassischen SD-Hormonen.
- Die ‘Organhyperthyreose’ wird erwähnt (-> Erstbeschreiber Prof. Hesch, Konstanz).
- Einflussfaktoren: Alter, Geschlecht, etc.
- Neben dem Alter gibt es auch die Zunahme der Autoimmunthyreopathie und der SD-Autonomie.
- Auch die Schilddrüsenhormon-Metaboliten spiegeln für die zukünftige Diagnose eine Rolle
- Also T4, T3, T2, T1 und T0 (Prof. Josef Kohrle aus Berlin nennt diese Thyronome) und auch TSH.
Vieles davon kann aktuell mit der Labordiagnostik nicht mal gemessen werden. Insofern sollte man aus meiner Sicht jedoch (bei Problemen) nicht unter den heutigen Möglichkeiten, welche hier im Artikel beschrieben werden, bleiben.
Quellen
- [1] Deutschland ist immer noch ein Jodmangelgebiet, Bundesamt für Risikobewertung, 09/1997, 28.04.1997
- [2] Jod, Empfohlene Zufuhr, Deutsche Gesellschaft für Ernährung
- [3] Jod in der Ernährung: Jodsalz, Arbeitskreis Jodmangel e.V.
- [4] Schilddrüsenwerte: TSH, T3 und T4, Laborwerte A – Z, Lifeline.de – Das Gesundheitsportal
- [5] Revolution in der Schilddrüsendiagnostik: Soll TSH von Thyroxin „entthront“ werden?, Medizinische Kurznachrichten der Deutschen Gesellschaft für Endokrinologie, Prof. Helmut Schatz, Bochum, 23. Mai 2020
- [6] Idodine and other nutritional treatmes of thyroid dysfunction, Jorge Flechas MD, MPH, Hendersonville, NC 28792
- [7] Health Protocols – Thyroid regulation, Life Extension Foundation (LEF)
- [8] Jod- Mangel: Warum spricht eigentlich niemand darüber?, Jochen Armbruster, Facharzt für Allgemeinmedizin
- [9] The Daily Activity Every Middle Aged Woman Should Beware of, The Fluoride Action Network, Dr. Mercola, August 13, 2011
- [10] Nitrat, Nitrit und Nitrosamine: Alles Wurscht?, Inform24.de
- [11] Revolution in der Schilddrüsendiagnostik: Ein Kommentar aus systembiologischer Sicht, Medizinische Kurznachrichten der Deutschen Gesellschaft für Endokrinologie, Prof. Helmut Schatz, Bochum, 25. Mai 2020
- [12] Assessment of Japanese iodine intake based on seaweed consumption in Japan: A literature-based analysis, Theodore T Zava and David T Zava, Thyroid Research, 2011
- [13] Idodine, Linus Pauling Institute, Micronutrient Information Center, Oregon State University
- [14] Jod – Bedeutung, Vorkommen und Mangelerscheinungen, Naturheilpraxis von René Gräber, Vitalstoffmedizin.com
- [15] Einnahme von Jodtabletten – Schutzmaßnahme bei einem schweren Unfall in einem Kernkraftwerk, Bundesministerium für Umwelt, Naturschutz, Bau und Reaktorsicherheit (BMUB)
- [16] The Salt Fix, James DiNicolantonio , 2017, Harmony
- [17] Magnesium – Reversing Disease, Thomas E. Levy, MD, JD, MedFox Publishing, 2019
- [18] Assessment of Japanese iodine intake based on seaweed consumption in Japan: A literature-based analysis, Theodore T Zava and David T Zava, Thyroid Res. 2011; 4: 14.
- [19] Why Don Bennett does not give out DIY (Do It Yourself) iodine information like he does with B12 & D, Don Bennet, Health 101
- [20] The Iodine Issue, By Don Bennett, DAS, November, 2013
- [21] The Truth About Why Your Thyroid Hormones Are Low (Low T3 Syndrome), Joe Cohen, Selfhacked
- [22] The Great Iodine Debate, June 22, 2009 By Weston A Price Foundation
- [23] Effect of Excess Iodine on Oxidative Stress Markers, Steroidogenic-Enzyme Activities, Testicular Morphology, and Functions in Adult Male Rats., Chakraborty A. et al, Biol Trace Elem Res. 2016 Aug;172(2):380-94. doi: 10.1007/s12011-015-0581-3. Epub 2015 Dec 23.
- [24] Five Roadblocks to Healty Thyroid Function, Poliquin Group, 18.4.2017
- [25] The effect of vitamin A supplementation on thyroid function in premenopausal women., Farhangi M. et al., J Am Coll Nutr. 2012 Aug;31(4):268-74.
- [26] The Importance of Real Vitamin A (Retinol), Selfacked.com, Joe Cohen, April 2018
- [27] Mobilfunkstrahlung und Krebs – Die Ergebnisse der NTP-Studie und die Gesamtstudienlage, Ein Kommentar von L. Hardell, M. Carlberg und L. Hedendahl, Diagnose:funk, 17.8.2018
- [28] Stoffwechselstörung HPU – Für Patienten und Therapeuten, Dr. Tina Maria Ritter, VAK Verlag, 2015 (Leseprobe)
- [29] Hydrocortison (Cortisol), Wirkstoff, OnMedia.de, Stand 23. August 2013
- [30] Das adrenocorticotrope Hormon (ACTH) ist ein lebenswichtiges Hormon, das Einfluss auf den Zucker-, Wasser- und Mineralstoffwechsel hat, Dr. med. Dunja Voos, Apotheken-Umschau, 30.03.2017
- [31] Substitutionstherapie bei Nebennierenrindeninsuffizienz, Kommentar zum Print-Artikel Lebensqualität zu negativ beurteilt, aus Dtsch Arztebl 2014; 111(13) vom Freitag, 28. März 2014
- [32] Adrenal insufficiency., Charmandari E., Lancet. 2014 Jun 21;383(9935):2152-67. doi: 10.1016/S0140-6736(13)61684-0. Epub 2014 Feb 4.
- [33] Beipackzettel, L-THYROXIN 100 Henning Tabl.i.Kalenderpack., Apotheken-Umschau
- [34] Hormonsubstitution bei primärer Nebennierenrindeninsuffizienz, Prof. Dr. med. L. Schaaf, Arbeitsgruppe Neuroendokrinologie, Max-Planck-Institut für Psychiatrie, München
- [35] How Your Thyroid Works – Controlling hormones essential to your metabolism, Robert M. Sargis MD, PhD, EndocrineWeb
- [36] Leben mit KPU – Kryptopyrrolurie, 6. Auflage, Dr. med. Joachim Strienz, Zuckschwerdt Verlag, 2017
- [37] Schilddrüsen-Antikörper: MAK (TPO-Antikörper), TAK, TRAK, Unruhe, Schlaflosigkeit, Gewichtsveränderungen und andere unklare Beschwerden können Symptome einer autoimmunen Schilddrüsenerkrankung sein, Dr. med. Dunja Voos, 30.03.2017
- [39] Low-Dose T3 Replacement Restores Depressed Cardiac T3 Levels, Preserves Coronary Microvasculature and Attenuates Cardiac Dysfunction in Experimental Diabetes Mellitus, Nathan Y Weltman et al., Mol Med. 2014; 20(1): 302–312., PMCID: PMC4153843
- [40] Thyroid hormone affects both endothelial and vascular smooth muscle cells in rat arteries., Cai Y., Eur J Pharmacol. 2015 Jan 15;747:18-28. doi: 10.1016/j.ejphar.2014.11.036
- [41] T3 and T4 decrease ROS levels and increase endothelial nitric oxide synthase expression in the myocardium of infarcted rats., de Castro AL. et al., Mol Cell Biochem. 2015 Oct;408(1-2):235-43. doi: 10.1007/s11010-015-2501-4
- [42] Schilddrüsenunterfunktion und Hashimoto anders behandeln – Wenn Sie sich trotz normaler Blutwerte schlecht fühlen – Die 22 Muster der Schilddrüsenunterfunktion, Dr. Datis Kharrazian, VAK Verlag, 2016, ISBN 978-3-86731-120-5 (Leseprobe)
- [43] Schilddrüsenunterfunktion – Besser auf die Symptome achten!, Ein Ratgeber für Patienten, Dr. Joachim Strienz, Zuckerschwerdt Verlag, 2013
- [44] Hypothyreose: Manche Patienten brauchen außer T4 auch T3, Ärzte Zeitung online, 09.08.2010
- [45] Editorial: “Homeostasis and Allostasis of Thyroid Function”, Johannes W. Dietrich et al., Front. Endocrinol., 05 June 2018 | https://doi.org/10.3389/fendo.2018.00287
- [46] Schilddrüsenextrakt vom Rind – wie effektiv ist dieser Hormonersatz?, Dr. Berndt Rieger, Bamberg, 10.1.2017
- [47] „Pooling“ bei der Einnahme von Schilddrüsenextrakt (NDT), Dr. Berndt Rieger, Bamberg, 30.10.2017
- [48] Recommended normative values for thyroid volume in children aged 6-15 years., World Health Organization & International Council for Control of Iodine Deficiency Disorders., Bull World Health Organ. 1997; 75(2): 95–97.
- [49] Evaluation of the Iodine Loading Test: Urine Iodine Excretion Kinetics after Consumption of 50 mg Iodine/Iodide, Theodore Zava, Research Associate, ZRT Laboratory, From the Townsend Letter, January 2013
- [50] Jod Hochdosistherapie – Halogene entgiften, Joddepots auffüllen, Thread bei Symptome.ch, 6.3.18
- [51] Thyroid: Therapies, Confusion, and Fraud, Ray Peat, 2006
- [52] Sonographie: Schilddrüse, Wikibooks
- [53] Is Low Carb Bad For Hypothyroidism?, Eleise Britt (MSc Nutrition), Diet vs. Disease, May 25th, 2019
- [54] Is a Low-Carb Diet Ruining Your Health?, Chris Kresser, June 19, 2019
- [55] Pharmacokinetics of thyroid hormones (T3 and T4), GP Notebook
- [56] Metabolism of Thyroid Hormone, Robin P Peeters, M.D. Ph.D. and Theo J Visser, Ph.D., Edotext, January 1, 2017.
- [57] Twenty-four hour hormone profiles of TSH, Free T3 and free T4 in hypothyroid patients on combined T3/T4 therapy., Saravanan P1, Siddique H, Simmons DJ, Greenwood R, Dayan CM., Exp Clin Endocrinol Diabetes. 2007 Apr;115(4):261-7., doi: 10.1055/s-2007-973071
- [58] The relationship between LH and thyroid volume in patients with PCOS, Evrim Cakir et al., J Ovarian Res. 2012; 5: 43.,Published online 2012 Dec 11. doi: 10.1186/1757-2215-5-43
- [59] Subclinical Epstein-Barr Virus Primary Infection and Lytic Reactivation Induce Thyrotropin Receptor Autoantibodies., Tamoto N1, Nagata K1, Hara S1, Nakayama Y2, Kuwamoto S1, Matsushita M3, Kato M1, Hayashi K1., Viral Immunol. 2019 Nov;32(9):362-369. doi: 10.1089/vim.2019.0086. Epub 2019 Oct 3., doi: 10.1089/vim.2019.0086
- [60] Diagnostik und Therapie ändern sich!, Interview von Thomas Meißner mit Prof Dr. Führer, Ärzte-Zeitung, 15.6.2016 (Backup)
- [61] Top 10 Surprising Factors That Decrease Thyroid Hormones, Maja Stanojevic, MD, Selfhacked.com,
- [62] Clinical parameters are more likely to be associated with thyroid hormone levels than with TSH levels: a systematic review and meta-analysis, Dr. Stephen Paul Fitzgerald et al., Thyroid, 29 Apr 2020, doi: 10.1089/thy.2019.0535
- [63] How to Measure and Optimize Your Mitochondrial Health – Discussion Between Dr. Frank Shallenberger & Dr. Mercola, Dr. Mercola, 20.2.2022 (ab min 46).
- [64] Thyroid: Therapies, Confusion, and Fraud, Ray Peat
- [65] Hashimoto’s Thyroiditis and Autoimmune Gastritis, Miriam Cellini et al., Front Endocrinol (Lausanne). 2017; 8: 92., Published online 2017 Apr 26. doi: 10.3389/fendo.2017.00092
- [66] The thyroid and the gut, Ellen C Ebert, Review J Clin Gastroenterol, 2010 Jul;44(6):402-6. doi: 10.1097/MCG.0b013e3181d6bc3e.
- [67] Low stomach acid – everything you need to know, Jordan Haworth, Clinical Physiologist, 28 June 2022
Interessante Videos
- Über Entgiftung, Hashimoto und warum Frauen mit Cardio nicht abnehmen – Flowgrade Show 37 mit Daniel Knebel – Video-Podcast, viel über das Steroid-Hormonsystem, Schilddrüse, Frauen‘probleme’ & Co.
- Wie du die Pille besiegst – Flowgrade Show Episode 55 mit Daniel Knebel – Fortsetzung von Show #37 mit D. Knebel
Der Rest dieses Beitrages ist nur für eingeloggte Freunde des Blogs einsehbar. Bitte logge Dich ein, oder schaue unter dem Menüpunkt 'Freunde des Blogs' für weitere Informationen wenn ein ernsthaftes Interesse besteht hier weiter zu lesen.

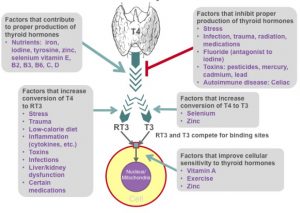



Neuste Kommentare